 Дві найкращі, за визначенням експертів, системи геріатричної допомоги населенню — у Німеччині та Ізраїлі — майже точні копії системи, що була вибудована і працювала у нас за часів Радянського Союзу. Але, зрозуміло, підтримувати її на тому ж рівні, в умовах дефіциту бюджету, зокрема, в умовах хронічного недофінансування медичної галузі в Україні, неможливо. Наразі рівень надання медичної і соціальної допомоги людям літнього віку в Україні не відповідає реальним потребам і цей факт обертається зростанням захворюваності, інвалідизації і смертності. Орієнтована вартість медичного обслуговування в середньому на одну людину літнього віку становить мінімум 675,8 грн на рік, що у кілька разів вище від реального забезпечення. Хто і як може зрушити це питання з мертвої точки?
Дві найкращі, за визначенням експертів, системи геріатричної допомоги населенню — у Німеччині та Ізраїлі — майже точні копії системи, що була вибудована і працювала у нас за часів Радянського Союзу. Але, зрозуміло, підтримувати її на тому ж рівні, в умовах дефіциту бюджету, зокрема, в умовах хронічного недофінансування медичної галузі в Україні, неможливо. Наразі рівень надання медичної і соціальної допомоги людям літнього віку в Україні не відповідає реальним потребам і цей факт обертається зростанням захворюваності, інвалідизації і смертності. Орієнтована вартість медичного обслуговування в середньому на одну людину літнього віку становить мінімум 675,8 грн на рік, що у кілька разів вище від реального забезпечення. Хто і як може зрушити це питання з мертвої точки?
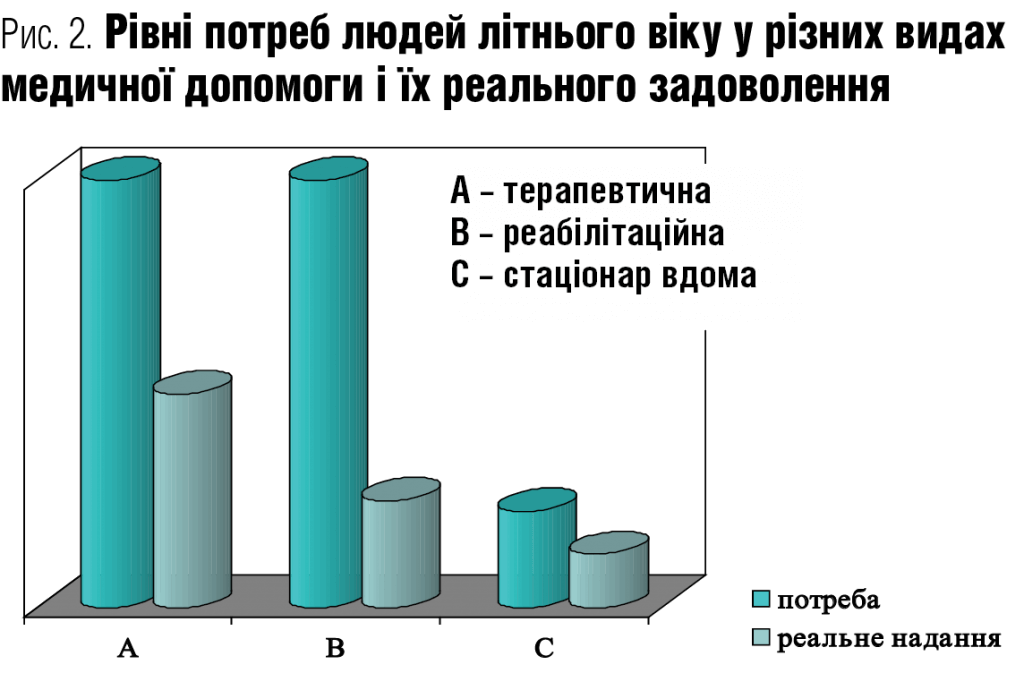
Аби зрозуміти масштаби проблеми, звернемося до цифр. Потреби населення старшого віку в амбулаторній терапевтичній i спецiалiзованiй консультативнiй допомозi не задовольняються в середньому на 47%; у реабiлiтацiйному полiклiнiчному лiкуваннi — на 81%; в органiзацiї стацiонарiв вдома — на 71,1%; у наданні швидкої медичної допомоги — на 32,5%; у стацiонарному інтенсивному лiкуваннi — на 26,2%. Причому показники якості та доступності медичної допомоги для мешканців сіл значно нижчі, ніж для городян.
У населення пенсiйного вiку рiвнi захворюваностi, первинної iнвалiдностi та смертностi вiдповiдно у 2,3; 1,5 i 8 разів вищі, ніж у людей працездатного віку. За даними аналiзу регiональних особливостей старіння населення в Українi, найвищі показники старiння відзначаються в сiльськогосподарських областях: Вiнницька (26,2%), Черкаська (26,7%), Полтавська (26,4%), Сумська (25,8%). Натомість, ні для кого не секрет, що забезпеченість медичними кадрами на селі — вкрай незадовільна. Важко залучити спеціаліста (особливо, молодого) до роботи в умовах бездоріжжя, відсутності транспорту (при необхідності долати чималі відстані, аби відвідати своїх пацієнтів), низької заробітної платні тощо. І перспективою «набувати універсального практичного лікарського досвіду» мало кого зараз привабиш. Звичайно, аби виправити ситуацію, щось робиться: впроваджуються «місцеві стимули» (забезпечення спеціалістів житлом, автотранспортом тощо); засоби масової інформації змушують популяризувати професію лікаря, піднімати її престижність у суспільстві (замість піднімати заробітну платню); в деяких областях намагаються відновити систему підготовки спеціалістів у медичних вишах країни за державним цільовим замовленням із подальшим працевлаштуванням випускників у сільській місцевості тощо. Зрозуміло, що на все це потрібні фінанси й час. Але чи є цей час у людей похилого віку, які позбавлені адекватного медичного забезпечення? (рис. 1). Геронтологи розробили стратегію реформування геріатричної допомоги населенню, яка передбачає: поліпшення медичного і соціально-побутового обслуговування літніх людей, зокрема, розвиток ПМСД з акцентом на допомогу вдома та підтримку сім’ї хворого; пільги фінансового, правового й організаційного характеру для геріатричних структур; підготовку кадрів, що володіють специфікою обслуговування літніх пацієнтів, а також, з огляду на це, пріоритет середнього медичного персоналу. Ця стратегія не-одноразово виносилася на розгляд МОЗ України та інших державних структур, її внесено до Програми «Здоров’я-2020: український вимір», але віз і нині там, адже саму Програму поки не прийнято.
Прокоментувати ситуацію з надання геріатричної допомоги населенню України «ВЗ» попросила спеціалістів
Наталія ПЄШКОВА, лікар-терапевт Київської міської лікарні №6
 — Коли ми говоримо про геріатричну допомогу, йдеться про людей літнього (60-74 роки) віку, старечого (75-89 років) та довгожителів (90 і вище). Звичайно, лікування людей цієї вікової групи має свої особливості. Перш за все тому, що, як ми знаємо, жодна важка хвороба або травма не проходять безслідно. А з віком, коли в організмі накопичуються старечі зміни, колишні недуги «піднімають голову». Відомо, що до 50-ти років у людини в середньому чотири-п’ять хронічних хвороб, у 80 — їх уже десять-п’ятнадцять. Крім того, розвиваються так звані геріатричні синдроми: погіршення зору і слуху, ослаблення кісток, порушення пам’яті, сплутаність свідомості тощо. Такі пацієнти потребують особливих підходів у лікуванні, тому ми працюємо спільно з кардіологами, гастроентерологами, ревматологами, неврологами й іншими вузькими спеціалістами. Люди похилого віку — переважна більшість наших пацієнтів, і останнім часом намітилася сумна тенденція: вони здебільшого поступають у стаціонар недообстеженими і недолікованими, а про належну реабілітацію після важких захворювань (інсультів, інфарктів тощо) годі й говорити. Причин цьому багато — від відсутності систематичних медичних оглядів, як таких, до остраху самих пацієнтів перед тим, що і діагностика, і лікування потребуватимуть додаткових коштів («а при наших пенсіях…»). Будемо сподіватися, що та система, яку впроваджено зараз (часткове повернення витрат на лікування гіпертонії), змінить ситуацію на краще, адже, перш за все, стимулюватиме пацієнтів частіше відвідувати лікаря. Час покаже.
— Коли ми говоримо про геріатричну допомогу, йдеться про людей літнього (60-74 роки) віку, старечого (75-89 років) та довгожителів (90 і вище). Звичайно, лікування людей цієї вікової групи має свої особливості. Перш за все тому, що, як ми знаємо, жодна важка хвороба або травма не проходять безслідно. А з віком, коли в організмі накопичуються старечі зміни, колишні недуги «піднімають голову». Відомо, що до 50-ти років у людини в середньому чотири-п’ять хронічних хвороб, у 80 — їх уже десять-п’ятнадцять. Крім того, розвиваються так звані геріатричні синдроми: погіршення зору і слуху, ослаблення кісток, порушення пам’яті, сплутаність свідомості тощо. Такі пацієнти потребують особливих підходів у лікуванні, тому ми працюємо спільно з кардіологами, гастроентерологами, ревматологами, неврологами й іншими вузькими спеціалістами. Люди похилого віку — переважна більшість наших пацієнтів, і останнім часом намітилася сумна тенденція: вони здебільшого поступають у стаціонар недообстеженими і недолікованими, а про належну реабілітацію після важких захворювань (інсультів, інфарктів тощо) годі й говорити. Причин цьому багато — від відсутності систематичних медичних оглядів, як таких, до остраху самих пацієнтів перед тим, що і діагностика, і лікування потребуватимуть додаткових коштів («а при наших пенсіях…»). Будемо сподіватися, що та система, яку впроваджено зараз (часткове повернення витрат на лікування гіпертонії), змінить ситуацію на краще, адже, перш за все, стимулюватиме пацієнтів частіше відвідувати лікаря. Час покаже.
 Олександр ПОЛЯКОВ, керівник сектора соціальної геронтології та герогігієни Інституту геронтології імені Д.Ф. Чеботарьова НАМН України, доктор медичних наук
Олександр ПОЛЯКОВ, керівник сектора соціальної геронтології та герогігієни Інституту геронтології імені Д.Ф. Чеботарьова НАМН України, доктор медичних наук
— Не буду довго розповідати про те, що населення планети старіє — наведу тільки декілька фактів і цифр. За даними ООН, кількість лiтнiх людей у світі збiльшиться з 8,5% у 1950 р. до 13,7% у 2025 р. і сягне 1 млрд 121 млн осіб; за той самий період частка людей у вiцi 65 рокiв i старших подвоїться, 80-ти років і старших — збільшиться у 10 разів (із 13 млн до 135 млн осіб).
Україна також не виняток. Уже сьогодні 20,3% населення складають громадяни віком 60 років і старші. За даними Демографічного Департаменту ООН, уже до середини нинішнього сторіччя очікується збільшення цього показника в Україні до 38,1%, зокрема: частка людей 80 років і старших збільшиться в 3,5 разу. Середня тривалість життя в нашій країні становить 67,3 року (чоловіків — 61,5 р., жінок — 73,4 р.), що на 4-5 років менше, ніж у країнах Східної Європи, і майже на 11-13 — ніж у країнах Західної Європи.
Завдяки підвищенню рівня добробуту жінки у Франції, Італії, Норвегії, Швеції доживають до 81-82 років, чоловіки — до 78-79. Хорошими показниками відрізняються і США. На жаль, Україна до цього списку не потрапляє.
Потрібно констатувати, що увага до якості життя і працездатності людей похилого віку у нас сьогодні ще не адекватна значущості проблеми.
Одним зі структурних підрозділів нашого Інституту, медичною лабораторією демографії здійснюється моніторинг смертності в Україні за статтю, віком, причинами смерті, типом поселень і регіонами, який узагальнюється у комп’ютерній базі даних.
Вивчаючи довгожителів, ми здійснюємо, по можливості, різні наукові експедиції. Ситуація наступна. Соціальні працівники, які мають опікуватися цією категорією громадян, іноді навіть не знали, де ці старенькі мешкають і чи ще живі вони взагалі. Але ми їх все ж таки розшукали і на власні очі побачили, як вони живуть: деякі з них, щоб зігрітися, взимку спали разом із козами, оскільки немає сил опалювати будинок! Виявляється, ані їхня доля, ані здоров’я нікого не хвилюють.
Віра ЧАЙКОВСЬКА, головний геріатр МОЗ України, віце-президент Всеукраїнської громадської організації «Ліга сприяння розвитку паліативної і хоспісної допомоги», доктор медичних наук, професор
 ВЗ У процесі реформування системи охорони здоров’я в Україні про літніх людей геть забули?
ВЗ У процесі реформування системи охорони здоров’я в Україні про літніх людей геть забули?
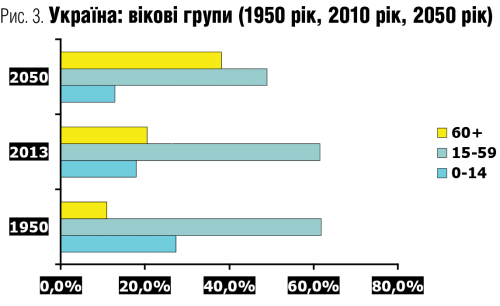
— Поки що спасає ситуацію те, що ми частково використовуємо спадок радянської системи. Але чи надовго вистачить цього ресурсу? Дисбаланс між часткою працездатного населення та пенсіонерів дедалі стрімко збільшується (рис. 3). Отже потрібно якомога швидше вибудовувати таку систему надання медико-соціальної допомоги літнім людям, яку ми (державні структури, громадяни, приватно-державний сектор) спроможні реально забезпечити — і фінансово, і спеціалістами. В Програмі «Здоров’я-2020: український вимір» (далі — Програма) геріатрії присвячено два розділи, де прописано засади, які можливо втілювати вже сьогодні. І потрібно сказати, що ми не чекаємо, коли цю Програму приймуть, а вже зараз втілюємо чимало проектів за допомогою державних установ, громадських організацій, Фонду народонаселення ООН тощо. Багато в країні вже зроблено Всеукраїнською громадською організацією «Ліга сприяння розвитку паліативної і хоспісної допомоги». Інша справа, що всі ці волонтерські, громадські та інші організації не можуть і не мають повністю брати на себе всю відповідальність надання геріатричної, паліативної та хоспісної допомоги населенню. Це, безперечно, — обов’язок держави перед своїми громадянами.
На даний час МОЗ України ініціювало створення міжвідомчої комісії з питань допомоги людям літнього віку. Це реальна й дуже важлива справа, яка вже робиться. Адже тільки спільно можна розв’язати багато проблем, що стосуються літніх людей.
ВЗ Додипломна підготовка лікарів-геріатрів; геріатричні аптеки, поліклініки, стаціонарні спеціалізовані відділення; продукти харчування, спеціально розроблені для літніх людей — все це або взагалі
зникло в Україні, або залишилось у «гомеопатичному дозуванні». Чи можна, на ваш погляд, змінити таку ситуацію?
 — Дійсно, проблем чимало. Спеціалістів, які б вели прийом у геріатричних кабінетах, у нас немає, але вони будуть у госпітальних округах, коли ті сформує МОЗ (сподіваюся, найближчим часом). Щодо підготовки кадрів, то, звичайно, силами однієї кафедри цю проблему не розв’язати. Наразі частково цим займається Державний навчально-методичний геріатричний центр та кафедра терапії і геріатрії НМАПО ім. П.Л. Шупика; на додипломному рівні геріатрія викладається в медичних вишах (потроху в різних дисциплінах). Але потрібно або ввести сімейним лікарям окремі курси з геріатрії, або іншим кафедрам, де викладається ця дисципліна, об’єднатися з нашою (в методологічному плані), щоб ці спеціалісти були підготовлені належним чином.
— Дійсно, проблем чимало. Спеціалістів, які б вели прийом у геріатричних кабінетах, у нас немає, але вони будуть у госпітальних округах, коли ті сформує МОЗ (сподіваюся, найближчим часом). Щодо підготовки кадрів, то, звичайно, силами однієї кафедри цю проблему не розв’язати. Наразі частково цим займається Державний навчально-методичний геріатричний центр та кафедра терапії і геріатрії НМАПО ім. П.Л. Шупика; на додипломному рівні геріатрія викладається в медичних вишах (потроху в різних дисциплінах). Але потрібно або ввести сімейним лікарям окремі курси з геріатрії, або іншим кафедрам, де викладається ця дисципліна, об’єднатися з нашою (в методологічному плані), щоб ці спеціалісти були підготовлені належним чином.
Зрештою, великої кількості лікарів-геріатрів і не потрібно: по одному головному спеціалісту на область та лікарі, які працюватимуть у будинках-інтернатах, геріатричних пансіонатах, госпіталях для ветеранів війни, геріатричних відділеннях.
ВЗ Наразі лікарем-геріатром, по суті, в Україні є сімейний лікар. Як би ви окреслили коло його обов’язків з геріатричної допомоги населенню?
 — У цьому сенсі увагу сімейного лікаря потрібно акцентувати на двох категоріях: людях віком 60+ та пацієнтах, що прикуті до ліжка (постінсультних, постінфарктних, онкохворих), або тих, хто через тяжкі невиліковні хвороби майже не виходить з дому. Всі наші дії мають бути спрямовані на підтримку соціальної активності, що впливатиме і на рівень здоров’я, адже відволікає людину похилого віку від схильності до «пошуку хвороб». Не секрет, що літні люди часом почуваються нікому не потрібними і гіпертрофовану увагу до свого самопочуття використовують як спосіб привернути до себе увагу. Їм обов’язково потрібно допомогти, відволікти від важких думок (які здоров’я, як відомо, не додають). Людям уже замало просто прописати ліки, бо сьогодні 75% тих, хто виходить на пенсію, — це люди з вищою або середньою спеціальною освітою, які звикли бути корисними суспільству. Це потрібно враховувати і більше уваги приділяти цій сфері. Сімейний лікар може заохочувати літніх пацієнтів до участі у волонтерському русі взаємодопомоги тощо. До того ж ми пропонуємо в демографічно старих районах одну з трьох медичних сестер перепрофілювати на геріатричну (можливо, патронажну) сестру. Сімейному лікарю також необхідно усвідомлювати, що життя людини — це еволюційно детермінований цикл і у нього на дільниці будуть помирати люди. До цього потрібно бути готовим і морально, і мати певні знання: як супроводжувати людину наприкінці життя; що говорити, робити; як і з якими соціальними службами зв’язуватись; як вести роботу з близькими тощо. Моделі такої допомоги в нас є. Наприклад, корисно ознайомитися з досвідом і налаштувати співпрацю з такою організацією, як «Карітас Україна», де розробили й адаптували до України європейську модель «Домашня опіка». Ця організація дійсно дуже багато допомагає найуразливішим із наших громадян.
— У цьому сенсі увагу сімейного лікаря потрібно акцентувати на двох категоріях: людях віком 60+ та пацієнтах, що прикуті до ліжка (постінсультних, постінфарктних, онкохворих), або тих, хто через тяжкі невиліковні хвороби майже не виходить з дому. Всі наші дії мають бути спрямовані на підтримку соціальної активності, що впливатиме і на рівень здоров’я, адже відволікає людину похилого віку від схильності до «пошуку хвороб». Не секрет, що літні люди часом почуваються нікому не потрібними і гіпертрофовану увагу до свого самопочуття використовують як спосіб привернути до себе увагу. Їм обов’язково потрібно допомогти, відволікти від важких думок (які здоров’я, як відомо, не додають). Людям уже замало просто прописати ліки, бо сьогодні 75% тих, хто виходить на пенсію, — це люди з вищою або середньою спеціальною освітою, які звикли бути корисними суспільству. Це потрібно враховувати і більше уваги приділяти цій сфері. Сімейний лікар може заохочувати літніх пацієнтів до участі у волонтерському русі взаємодопомоги тощо. До того ж ми пропонуємо в демографічно старих районах одну з трьох медичних сестер перепрофілювати на геріатричну (можливо, патронажну) сестру. Сімейному лікарю також необхідно усвідомлювати, що життя людини — це еволюційно детермінований цикл і у нього на дільниці будуть помирати люди. До цього потрібно бути готовим і морально, і мати певні знання: як супроводжувати людину наприкінці життя; що говорити, робити; як і з якими соціальними службами зв’язуватись; як вести роботу з близькими тощо. Моделі такої допомоги в нас є. Наприклад, корисно ознайомитися з досвідом і налаштувати співпрацю з такою організацією, як «Карітас Україна», де розробили й адаптували до України європейську модель «Домашня опіка». Ця організація дійсно дуже багато допомагає найуразливішим із наших громадян.
Отже лікарі повинні бути підготовленими в цьому напрямку: з одного боку — це патології похилого віку, вікові зміни в організмі, а з іншого — це необхідність бути хорошим організатором: знати і співпрацювати з усіма приватними, державними соціальними, іншими службами.
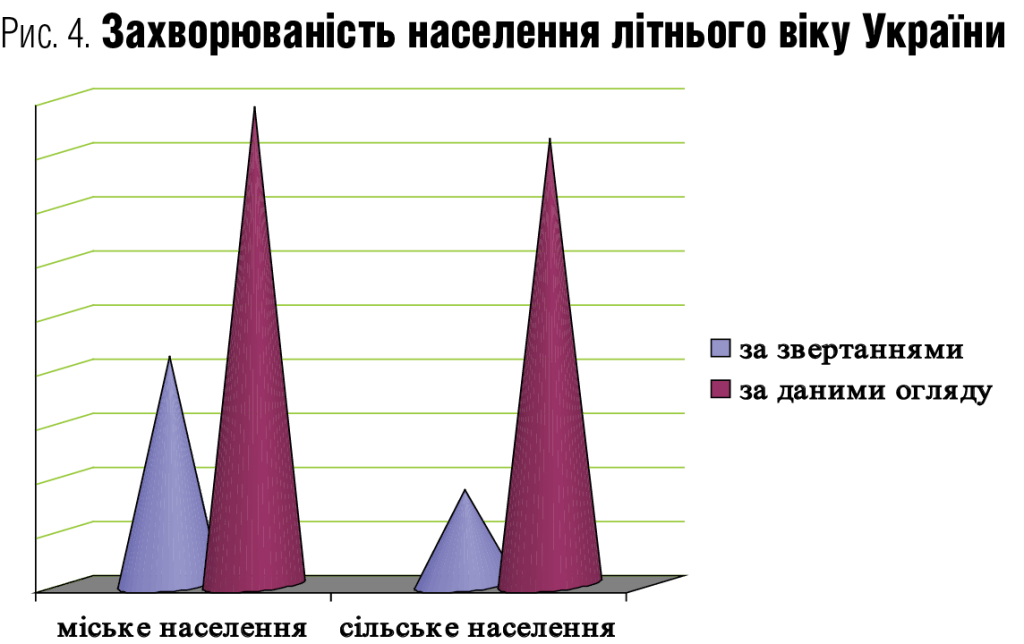
 Щодо суто медичної сфери, то у Програму «Здоров’я-2020: український вимір» ми ввели обов’язкову норму для кожної літньої людини раз на рік проходити медичний огляд, що істотно покращить показники раннього виявлення патології; зменшить потреби у стаціонарному лікуванні; сприятиме зниженню летальності та подовженню періоду активного життя людини. Якщо є необхідність обстежити людину, то не потрібно чекати, поки пацієнт прийде, бо літні люди, як правило, не приходять. У сільській місцевості особливо, адже там лише кожен п’ятий звертається до лікаря (у місті — кожен третій, див. рис. 4).
Щодо суто медичної сфери, то у Програму «Здоров’я-2020: український вимір» ми ввели обов’язкову норму для кожної літньої людини раз на рік проходити медичний огляд, що істотно покращить показники раннього виявлення патології; зменшить потреби у стаціонарному лікуванні; сприятиме зниженню летальності та подовженню періоду активного життя людини. Якщо є необхідність обстежити людину, то не потрібно чекати, поки пацієнт прийде, бо літні люди, як правило, не приходять. У сільській місцевості особливо, адже там лише кожен п’ятий звертається до лікаря (у місті — кожен третій, див. рис. 4).
ВЗ Щодо планової госпіталізації літніх людей?
— Планової госпіталізації, як такої, у нас поки немає. Адже не сформовані ще госпітальні округи, в яких це планується ввести. Там будуть і геріатричні відділення, і геріатричні кабінети в консультаційних поліклініках госпітальних округів. Геріатричні відділення в стаціонарах необхідні з огляду на специфіку і медикаментозну, і медичну, зокрема, сестринське обслуговування. Крім того, коли в лікарняній палаті знаходяться люди одного віку, їм психологічно легше, адже вони краще розуміють проблеми один одного. Отже геріатричне відділення відрізняється від звичайного і посиленою кількістю персоналу, і тим, що в ньому має бути забезпечене правильне спеціальне харчування для літніх людей тощо.
Для інвалідів війни та учасників бойових дій в Україні створено і працюють 32 госпіталі. Але зауважте, що загальна кількість ліжок у госпіталях — 9 тис., а учасників війни — 1,2 млн осіб, причому 56 тис. з них — учасники бойових дій Великої Вітчизняної війни. Так що госпіталі заповнені повністю, але не всі ці літні люди можуть до них дістатися через немічність (наймолодшому більше 85 років!)
 Госпіталі втричі краще фінансуються, ніж звичайні стаціонари (хоча потрібно підняти цей рівень ще удвічі). Наразі ж цифри такі: у нас (в Інституті геронтології) — це 5 грн на добу на кожного пацієнта, в районному стаціонарі — 20 грн, у госпіталі — 75. За підрахунками ж нашого інституту потрібно принаймні 118 грн на добу.
Госпіталі втричі краще фінансуються, ніж звичайні стаціонари (хоча потрібно підняти цей рівень ще удвічі). Наразі ж цифри такі: у нас (в Інституті геронтології) — це 5 грн на добу на кожного пацієнта, в районному стаціонарі — 20 грн, у госпіталі — 75. За підрахунками ж нашого інституту потрібно принаймні 118 грн на добу.
ВЗ Геронтологи беруть участь у розробці протоколів лікування?
— Щодо лікування пацієнтів цієї вікової групи, то окремих стандартів бути, звичайно, не може. Але в робочі групи всіх тих протоколів лікування, які розробляються в Україні з різних нозологій, входять наші спеціалісти-геронтологи. Наприклад, ми співпрацювали з психіатрами та неврологами при розробці протоколів лікування хвороби Альцгеймера, хвороби Паркінсона.
ВЗ Чи є у нас геріатричні аптеки?
— Коли у 90-х роках такі аптеки створювались, то планувалося, що там можна буде купити ліки за цінами виробника. Але наразі зобов’язати аптеки створювати такі відділи неможливо. Те, що відбувається зараз, коли аптека спочатку піднімає ціну на 30%, а потім робить знижку на 10%, звичайно, нівелює цю ідею. На жаль, майже не залишилося й аптек з екстемпоральним виробництвом.
Тетяна СТАСЕНКО, «ВЗ»











