Лікування важких міокардитів та кардіоміопатій є одним із найскладніших питань медичної науки. Насамперед через те, що проблема погано вивчена й діагностується зазвичай на пізніх стадіях, коли у хворого вже розвивається кардіомегалія і виражені ознаки серцевої недостатності. Єдиним виходом для таких пацієнтів часто залишається трансплантація серця — спеціалісту не потрібно розповідати про те, якою непростою є ця процедура в українських реаліях. Логічний пошук альтернатив привів до нової схеми терапії, «секретним інгредієнтом» якої стала гемоімунопреципітація.
Лікування важких міокардитів та кардіоміопатій є одним із найскладніших питань медичної науки. Насамперед через те, що проблема погано вивчена й діагностується зазвичай на пізніх стадіях, коли у хворого вже розвивається кардіомегалія і виражені ознаки серцевої недостатності. Єдиним виходом для таких пацієнтів часто залишається трансплантація серця — спеціалісту не потрібно розповідати про те, якою непростою є ця процедура в українських реаліях. Логічний пошук альтернатив привів до нової схеми терапії, «секретним інгредієнтом» якої стала гемоімунопреципітація.
Цифри не на користь життя
Слід визнати: діагноз «Кардіоміопатія» у більшості випадків звучить як вирок. Згідно з даними ВООЗ, річна летальність від цієї патології становить 35%, за 5 років помирають 55% усієї групи пацієнтів, у 10-річному періоді — вже 75%. У кожного другого смерть настає раптово. Причому, стійкої ремісії вдається досягти лише у 5-10%, усі інші пацієнти мають прогресивно погану динаміку. Пароксизмальна шлуночкова тахікардія зустрічається у 40-60% випадків, а постійну форму фібриляції передсердь реєструють у 30% хворих.
У 60-80% пацієнтів під час аутопсії виявляють ознаки тромбоемболії, а у 7-11% випадків це безпосередня причина летального кінця.
Особливо небезпечною вважають дилатаційну кардіоміопатію, яка є однією з головних причин розвитку тяжкої серцевої недостатності й основним показанням до трансплантації серця у світі. До того ж, в останні роки поступово зростає кількість хворих на цю патологію.
Перебираючи варіанти
 Отже, за допомогою яких засобів в Україні намагалися вирішити існуючу проблему?
Отже, за допомогою яких засобів в Україні намагалися вирішити існуючу проблему?
Найочевидніший — трансплантація, але, на жаль, часто летальні випадки трапляються раніше, ніж хворий отримує необхідну допомогу.
«Станом на сьогодні у Київському міському Центрі серця на листі очікування трансплантації знаходиться 58 осіб. За останні 4 роки загинуло, не дочекавшись її, 18 пацієнтів. Ви знаєте існуючу в Україні ситуацію з трансплантацією серця, і прогнози невтішні. Тож потрібен був пошук інших методів лікування», — повідомив Олександр Дружина, завідувач відділення інтенсивної терапії Київського міського Центру серця, кандидат медичних наук, асистент кафедри анестезіології та інтенсивної терапії НМАПО ім. П.Л. Шупика.
Протягом останнього десятиріччя розглядалися різні підходи. Наприклад, великі надії покладалися на синхронізацію роботи шлуночків серця за допомогою електрокардіостимуляції. Але поки що цій методиці не вдалося вирішити існуючу проблему.
Широко прийнятим був морфогенез, який базувався на основі автоімунних механізмів — на жаль, він також не довів свою спроможність у комплексі лікування серцевої недостатності.
Звичайно, в арсеналі лікаря залишаються ще лікарські засоби.
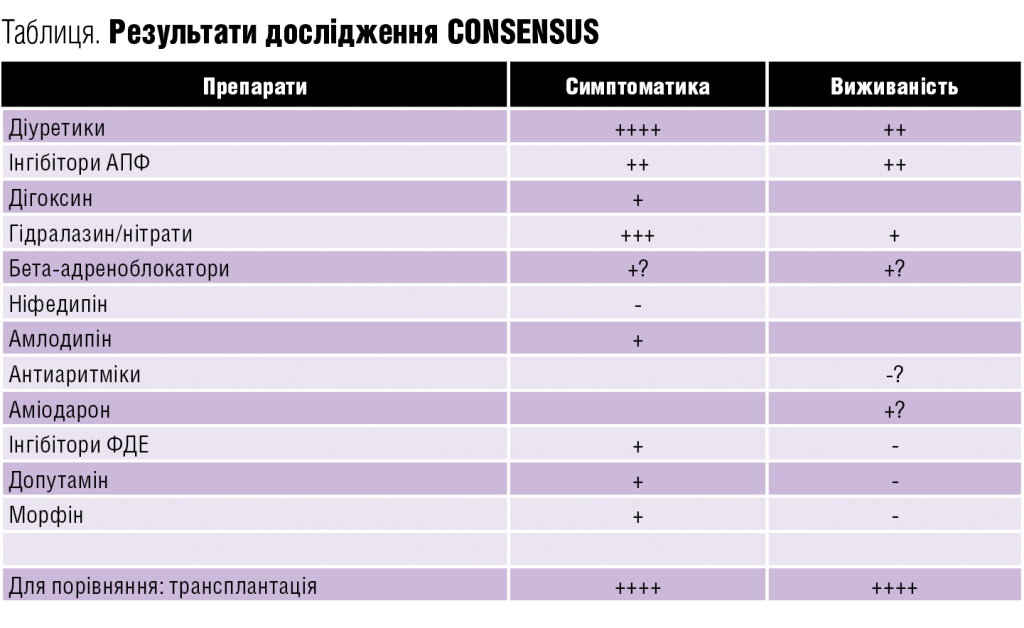
За даними дослідження CONSENSUS, серед усіх препаратів, які використовують при серцевій недостатності, вигідно виділяються діуретики, що найбільш виражено впливають на симптоматику та виживаність. Проте їх ефективність щодо останнього є удвічі нижчою, порівняно з трансплантацією. І знову — замкнене коло.
Чиста кров — важливіше, ніж здається
«Два роки тому наші колеги з США (G. Wallukat et al.) опублікували статтю, в якій продемонстрували результати п’ятирічної роботи в експериментах на тваринах. Вони повністю відтворили модель кардіоміопатії за допомогою введення великих доз протизапальних цитокінів, зокрема, інтерлейкіну 6. Робота базувалася на вірусно-імунологічній теорії патогенезу ділатаційної кардіоміопатії, яка на цей час домінує у сучасній медицині, і стала для нас відправною точкою у використанні екстракорпоральних методів лікування хворих з міокардитами та кардіоміопатіями», — розповів О. Дружина.
Гемоімунопреципітація — процедура, яка претендує на безпечну та ефективну альтернативу трансплантації серця. Сеанси спрямовані на різке зниження концентрації протизапальних цитокінів, у першу чергу інтерлейкіну 6 і TNF-альфа.
Як пояснив спеціаліст, процедура досить проста: кров протікає по замкненому колу, в який включено гемосорбент. Швидкість кровоплину низька, усього 25-100 мл/хв. І на те, щоб уся кров пройшла через сорбент хоча б один раз, потрібно 2-3 години, тому вся процедура в середньому займає 2,5-3 години. Курс лікування розрахований на 6 місяців-1 рік — залежно від початкового стану й ефекту.
«Ми намагаємось, щоб уся кров пацієнта хоча б один раз пройшла через гемосорбент. До речі, зараз відбувається процес патентування сорбенту, що містить ДНК, який ми використовуємо. Усі пацієнти комфортно переносять процедуру. Вона не спричиняє жодних побічних ефектів, негативних емоцій, зазвичай хворі просто сплять. Дуже рідко ми використовуємо центральну катетеризацію центральних вен — здебільшого вдається отримати добрий кровоплин, використовуючи периферійний судинний венозний доступ. Навіть у задавнених випадках вдається досягти хорошого ефекту», — пояснив О. Дружина.
Оптимістична практика
На сьогодні на базі Київського міського Центру серця гемоімунопреципітацію у складі комплексної терапії проведено 94 пацієнтам, із них 90 (95,7%) — чоловіки, 4 (4,3%) — жінки, середній вік яких складав 31±8,5 років. NYHA — 100% IV функціональний клас. Шлуночкові та передсердні екстрасистоли спостерігалися у 100% пацієнтів.
Симптоми клінічних проявів:
- задишка — 100%;
- задишка у спокої — 88,9%;
- слабкість — 100%;
- тахікардія — 94,2%;
- набряки — 87%;
- кардіалгії — 34,8%.
Стандартна медикаментозна терапія для лікування серцевої недостатності, яку отримували пацієнти, включала бета-адреноблокатори, інгібітори АПФ, антагоністи альдостерону, непрямі антикоагулянти, петльові діуретики, сувору водну дієту, симптоматичну терапію, нарешті, сеанси гемоімунопреципітації.
Пацієнти пройшли ряд інструментальних обстежень: ЕКГ, ЕХО-КГ, гістологічне обстеження, біоптат міокарду, сцинтіграфію міокарду. За допомогою лабораторних тестів контролювалися інтерлейкін 6, TNF-альфа, натрійуретичний пептид АЛТ, АСТ.
Курс лікування, який тривав 2-2,5 тижні, включав у тому числі 3-4 сеанси гемоімуносорбції. Отримані результати: діастолічний об’єм до лікування складав у середньому по групі 285 мл, після курсу — 180,3 мл. Систолічний об’єм від початкового 217,3 знизився до 114,1 мл. Фракція викиду в середньому складала 24,7%, після лікування — 37,3%. BNP — 41225 нг/мл після — 235,5, тобто знизився у 20 разів.
Після проходження курсу комплексної терапії всі пацієнти відзначили поліпшення загального самопочуття, зникнення задишки, набряків, підвищення толерантності до фізичних навантажень, покращення якості життя, в результаті чого їх функціональний стан покращився не менше ніж на один клас за класифікацією NYHА.
«Метод, звичайно, потребує детальнішого вивчення й аналізу на достовірно значущих групах пацієнтів. Але клінічний результат наочно демонструє наявність субстрату захворювання, який може бути видалений фізично. Важливо й те, що ефект має чітку часову залежність від початку захворювання і тісно пов’язаний із патоморфологічними процесами в міокарді», — відзначив О. Дружина.
Незважаючи на те, що основа лікування за допомогою екстракорпоральних методів ґрунтується на теорії, яку поділяють далеко не всі спеціалісти, його результати можна вважати щонайменше перспективними. Адже якщо замість трансплантації серця пацієнту достатньо буде декілька разів провести просту процедуру, одне з найсерйозніших завдань кардіології можна буде вважати розв’язаним.
Марина ЧІБІСОВА, «ВЗ»