Паліативна медицина покликана забезпечити максимально високу якість життя невиліковно хворих та їх родин, тому в усьому світі розуміють важливість вказаного напрямку і його фінансової підтримки. Економити на цьому не дозволяють ані совість, ані здоровий глузд. Однак механізми раціонального використання коштів кожна країна обирає індивідуально.

Держава чи благодійники?
 Марина ШЕВЧЕНКО, доцент Школи охорони здоров’я Національного університету «Києво-Могилянська академія», доктор медичних наук
Марина ШЕВЧЕНКО, доцент Школи охорони здоров’я Національного університету «Києво-Могилянська академія», доктор медичних наукЯкщо проаналізувати структуру країн — членів ВООЗ, у яких забезпечується державне фінансування паліативної допомоги, то серед держав з низьким рівнем доходів таких 31%, з доходами нижче середнього — 51%, вище середнього — 68%, з високим рівнем доходів — 96%. У більшості країн світу фінансування паліативної допомоги в цілому та виїзних служб зокрема є приватно-державним. Одна з найперспективніших форм такого партнерства — отримання некомерційними організаціями соціального замовлення від держави на надання паліативної допомоги.
Наприклад, на базі різних установ і організацій створюється виїзна служба для надання паліативної допомоги дітям. Відповідно, схеми її фінансування визначаються цілями і можливостями цієї організації, особливостями її фінансового забезпечення, підпорядкування і взаємодії з іншими установами. Тобто існує кілька можливих моделей.
Перша — коли виїзна служба створюється у структурі, що отримує державне (бюджетне) фінансування. У такому разі вона здобуває певні переваги: стабільне фінансування на оплату праці співробітників; ресурси обов’язкового медичного страхування на певні види послуг; державні гарантії працівникам (пенсія, відпустка, оплата лікарняного листка і декретної відпустки); можливість мінімальної або пільгової оплати комунальних послуг й оренди приміщень для служби. Водночас такий статус накладає і певні обмеження, наприклад, жорстка регламентованість управлінських і фінансових схем звужує можливості реалізації комплексного підходу до надання паліативної допомоги, перешкоджає залученню до роботи фахівців інших відомств, зменшує гнучкість реагування на потреби підопічних пацієнтів та їх сімей.
Друга модель — коли частина фінансування надходить з бюджету, а частина — від спонсорів, благодійних фондів та за платні послуги. Якщо державна установа, у рамках якої працює виїзна паліативна служба, залучає позабюджетні кошти, ступінь її матеріальної незалежності та гнучкості зростає, як і можливості для розширення спектра послуг, проектної діяльності, використання нових технологій. При цьому соціальні гарантії для співробітників служби зберігаються. Зрозуміло, що згадана модель потребує багато часу і сил для залучення додаткового фінансування, збільшує навантаження на фахівців і обсяги звітності.
 І нарешті третій варіант — створення виїзної служби недержавною організацією або установою. Така модель передбачає фінансування за рахунок грантів, приватних чи корпоративних пожертвувань. Головна її перевага полягає у можливості залучити кваліфікованіших фахівців за рахунок значно вищої оплати праці, а відповідно й досягнути вищої якості наданих послуг. Крім того, наявність благодійних пожертвувань дає змогу придбати необхідне обладнання, витратні матеріали, забезпечити хворих кращим харчуванням тощо. Однак і тут є свої труднощі: потрібно багато зусиль на пошук потенційних благодійників та залучення грантових коштів, до того ж таке фінансування не є стабільним і гарантованим.
І нарешті третій варіант — створення виїзної служби недержавною організацією або установою. Така модель передбачає фінансування за рахунок грантів, приватних чи корпоративних пожертвувань. Головна її перевага полягає у можливості залучити кваліфікованіших фахівців за рахунок значно вищої оплати праці, а відповідно й досягнути вищої якості наданих послуг. Крім того, наявність благодійних пожертвувань дає змогу придбати необхідне обладнання, витратні матеріали, забезпечити хворих кращим харчуванням тощо. Однак і тут є свої труднощі: потрібно багато зусиль на пошук потенційних благодійників та залучення грантових коштів, до того ж таке фінансування не є стабільним і гарантованим.
У світі сформувалися різні моделі фінансування цього напрямку, найчастіше вони є змішаними (система благодійних, державних та приватних коштів).
З думкою про завтра
Зміна демографічних показників, пов’язана з постарінням населення, а також зростання поширеності хронічних захворювань спонукають держави світу до розробки стабільних пацієнт-орієнтованих й економічно вигідних моделей фінансування і розподілу ресурсів для забезпечення висококваліфікованого паліативного догляду та загальної ефективності систем охорони здоров’я і соціальної допомоги. Механізми такого фінансування в різних країнах відображають місцеві особливості забезпечення паліативного догляду і навіть політичний контекст.
Резолюція Всесвітньої асамблеї охорони здоров’я WHA67.19 закликає держави зміцнювати систему послуг у галузі паліативної допомоги з акцентом на первинну ланку, допомогу вдома, а також на рівні спільноти. У 2015 році 41% країн — членів Асамблеї звітували про доступність таких послуг для понад 50% пацієнтів, які їх потребують, на рівні первинної медико-санітарної допомоги і 36% — за рахунок допомоги вдома чи на рівні громад. Щоправда, серед таких було 66 і 70% (відповідно) країн з високим рівнем доходів і лише 19 і 4% з низьким. Механізми фінансування цього пріоритетного напрямку також відрізняються.
Наприклад, в Угорщині сплачується єдиний платіж за кожен день, коли команда паліативної допомоги на базі громади відвідує пацієнта. Однак фінансування обмежується 150 відвідуваннями для кожного хворого, хоча приблизно 5% із них потребують понад 150 днів догляду. Благодійне фінансування може покривати додаткові витрати, однак виникає нерівність у доступі до таких послуг: додаткового фінансування позбавлені в цілому близько 20% пацієнтів країни (за винятком онкохворих).
У Польщі постачальники не отримують жодних відшкодувань, якщо захворювання не включено в базовий перелік.
Окремою проблемою в наданні паліативної допомоги в багатьох країнах є «географічні особливості», тобто послуги часто є доступнішими в містах, що також породжує несправедливість. Тому, наприклад, в Уельсі для заохочення до надання таких послуг у районах з високими потребами передбачене додаткове фінансування.
Звідки і куди «ходять» кошти?
Механізми збору коштів на фінансування паліативної допомоги в різних країнах світу залежать від того, є вона частиною основної системи фінансування чи виокремлена у спеціальний бюджет. Також враховується її залежність від благодійних фондів і виплат з кишені пацієнтів чи спільних виплат.
У більшості країн послуги паліативної допомоги фінансуються за тією самою системою, що і вся система охорони здоров’я (публічні кошти чи кошти медичного страхування). Проте в більшості країн існують моделі змішаного фінансування, тобто постачальники послуг залежать від багатьох ресурсів. Витрати служб паліативної допомоги на базі лікарень покриваються за рахунок як державних видатків, так і приватного страхування. Служби на рівні громади, які надають спеціальну паліативну допомогу поза лікарнею, фінансуються переважно за кошти благодійних організацій.
У деяких країнах зафіксовано частку державних витрат на паліативну допомогу у відділеннях лікарень (наприклад, Новій Зеландії).
 В Англії (Сполучене Королівство) відсоток загальних витрат на надання паліативної допомоги у різних стаціонарних підрозділах хоспісів значно коливається: від 20 до 50% витрат покривається коштом благодійних фондів за рахунок пожертвувань.
В Англії (Сполучене Королівство) відсоток загальних витрат на надання паліативної допомоги у різних стаціонарних підрозділах хоспісів значно коливається: від 20 до 50% витрат покривається коштом благодійних фондів за рахунок пожертвувань.
Механізми розподілу коштів (як правило, державні або приватні) визначають, чи забезпечують ресурси доступ до послуг. Наприклад, в Угорщині, незважаючи на централізоване регулювання паліативної допомоги, державне фінансування на амбулаторні послуги не виділяється, що обмежує стабільність їх надання. В Іспанії виплати з державного бюджету є непередбачуваними і ненадійними, тому там зростає роль благодійного фінансування.
Узагалі в більшості країн благодійна підтримка служб паліативної допомоги є дуже потужною. Це великий плюс для пацієнтів, водночас залежність від благодійників часто негативно впливає на стабільність фінансування, особливо зважаючи на сучасні економічні реалії.
У Швейцарії, Нідерландах, Ірландії та США пацієнти зобов’язані вносити частину оплати за паліативні послуги безпосередньо постачальнику. Добровільне страхування в Нідерландах та Ірландії доступне для покриття додаткових витрат на обслуговування, однак це передбачає збільшення страхових внесків.
Свого часу в Німеччині пацієнти також мали платити з власної кишені за перебування в стаціонарних палатах хоспісів (близько 90 Євро на добу), оскільки загальної суми страхового покриття не вистачало, а соціальне фінансування було доступне не всім. Як наслідок, для уразливих категорій населення доступ до стаціонарних підрозділів хоспісів зменшився. Тоді уряд країни прийняв політичне рішення про відміну виплат із власної кишені в цій галузі, а також законодавчо врегулював питання фінансування для покриття 90% витрат паліативних закладів. А з впровадженням нового законодавства частка, яку хоспісні стаціонари Німеччини мають залучити через благодійників, взагалі скоротилася до 5%.
Методи різні, мета — одна
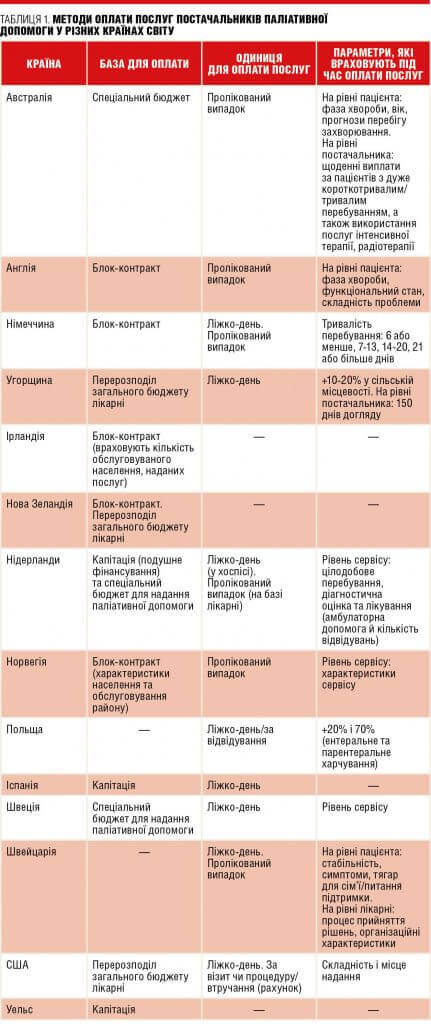 У більшості країн світу фінансування постачальників паліативної допомоги поєднує кілька методів. Наприклад, в Іспанії послуги на базі лікарень фінансуються на основі методу оплати за ліжко-день, а послуги на базі громад — на основі капітації (на душу населення). У Норвегії 50% послуг на базі лікарень фінансуються за методом глобального бюджету на основі блок-контрактів, ще 50% — за пролікований випадок.
У більшості країн світу фінансування постачальників паліативної допомоги поєднує кілька методів. Наприклад, в Іспанії послуги на базі лікарень фінансуються на основі методу оплати за ліжко-день, а послуги на базі громад — на основі капітації (на душу населення). У Норвегії 50% послуг на базі лікарень фінансуються за методом глобального бюджету на основі блок-контрактів, ще 50% — за пролікований випадок.
В Англії, Німеччині, Ірландії, Новій Зеландії та Норвегії для оплати послуг часто використовують блок-контракти, які не мають чіткого обґрунтування, хоча іноді коригуються з урахуванням чисельності населення.
В Австралії розроблено складніший бюджет для конкретного закладу, який ґрунтується на фактичних витратах і характеристиках надання послуг. Іспанія, Швеція та Уельс використовують розподіл ресурсів на основі капітації, рівень фінансування обумовлений чисельністю охопленого населення, незалежно від фактичного надання йому послуг.
Однак найпоширенішим методом залишається оплата за ліжко-день (табл. 1).
Як має бути в ідеалі?
Пошуки найкращої моделі фінансування паліативної допомоги тривають. Однак усі експерти одностайні в тому, що така модель має сприяти наданню ефективної допомоги тим, хто її потребує, і забезпечити:
- належний ранній доступ до паліативної допомоги (не тільки наприкінці життя);
- адекватний набір послуг з паліативної допомоги та лікування;
- підтримку послуг у найвідповіднішому місці;
- уникнення фінансових труднощів для пацієнтів та сімей;
- стабільне та передбачуване фінансування, яке дає змогу послідовно планувати та розвивати послуги;
- діяльність служб підтримки з чітко визначеними правами.
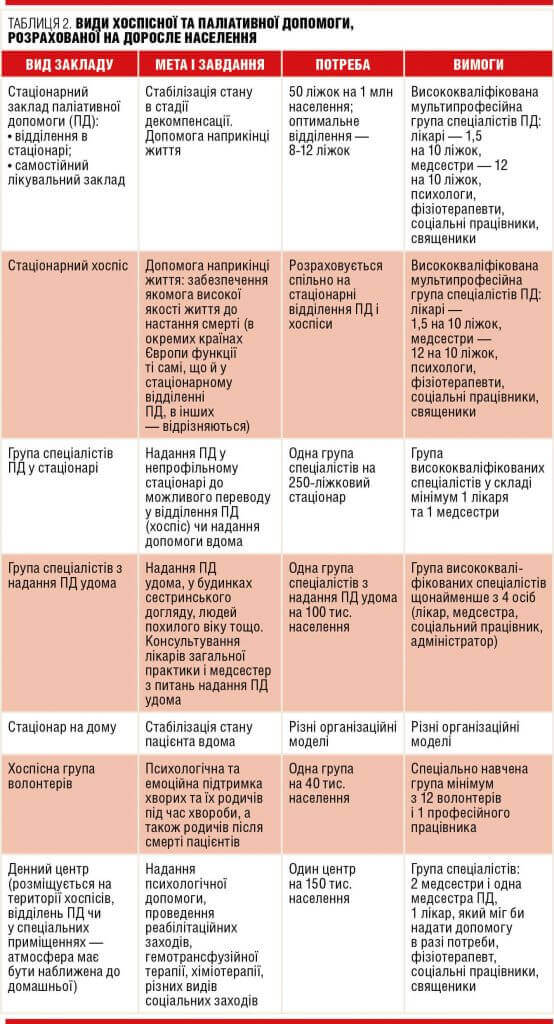
Аби розробити оптимальний варіант надання паліативної допомоги, кожна держава має враховувати рекомендації міжнародних експертів у цій галузі. Зокрема, Європейська асоціація паліативної допомоги пропонує під час планування й організації паліативних служб не лише орієнтуватися на рекомендований перелік видів хоспісної і паліативної допомоги, а й неодмінно враховувати навантаження на персонал таких закладів, аби недостатнє фінансування не спричинило «перевантаження колективів», а отже, й зниження якості наданої ними допомоги (табл. 2).
Небайдужість подовжує життя
Доки експерти розробляють плани на майбутнє, кожна держава вишукує шлях до «ідеалу» власними силами. Декому це вдається дуже добре. Наприклад, у Бельгії активно вдосконалюють пацієнт-орієнтований принцип надання паліативної допомоги, адаптуючи під нього всю структуру. Паліативна допомога в Бельгії адресована всім пацієнтам з інкурабельними захворюваннями (онкологічними хворобами, іншими патологічними станами: дегенеративними захворюваннями головного мозку (хвороба Альцгеймера, хвороба Паркінсона), деменціями різного типу, посттравматичними станами, тяжкими форми цукрового діабету, термінальною стадією серцево-судинної недостатності, цирозом печінки, ВІЛ-інфекцією тощо).
Планування розвитку цього напрямку враховує різні аспекти: боротьбу з болем, підтримання соціального і духовного стану, створення комфортних умов. Паліативна допомога в Бельгії надається вдома, у стаціонарах, спеціальних центрах денного перебування, пансіонатах для осіб похилого віку. Бригади допомоги вдома є мультидисциплінарними (лікар, медична сестра, за потреби — психолог, парамедики та волонтери). Вони не втручаються в медикаментозне лікування, лише доповнюють його, а також інформують пацієнтів про лікування болю, навчають членів родини прийомам паліативної допомоги, залучають інших фахівців, наприклад, кінезіотерапевтів, запрошують помічників для сім’ї зі служби допомоги вдома. Бригада надає психологічну і моральну підтримку пацієнту, а також членам його родини і близьким. Її послуги повністю безкоштовні.Також «домашні» пацієнти мають можливість отримати кваліфікований догляд та лікування протягом кількох годин у спеціальних денних центрах паліативної допомоги. Там же можуть тимчасово перепочити і їх родичі.
Персонал пансіонатів для проживання людей похилого віку навчають основам паліативної допомоги, до того ж у штаті цих закладів є посади фахівців згаданого профілю. Бригади паліативної допомоги вдома також можуть працювати в таких пансіонатах.
Крім того, паліативна допомога надається в багатопрофільних госпіталях, де створюють мобільні команди (медичні сестри, лікарі, психологи, соціологи), які працюють у різних відділеннях. У госпіталях функціонують й окремі невеликі стаціонарні відділення паліативної терапії на 6 ліжок із середньою тривалістю перебування 15 днів.
 Щоб зрозуміти, як фінансується паліативна терапія в Бельгії, необхідно врахувати особливості національної системи медичного страхування, яке є обов’язковим. Медична страховка покриває витрати пацієнта, що виникають у разі хвороби, а також забезпечує мінімальне утримання на випадок, коли захворювання позбавляє людину можливості працювати.
Щоб зрозуміти, як фінансується паліативна терапія в Бельгії, необхідно врахувати особливості національної системи медичного страхування, яке є обов’язковим. Медична страховка покриває витрати пацієнта, що виникають у разі хвороби, а також забезпечує мінімальне утримання на випадок, коли захворювання позбавляє людину можливості працювати.
Починаючи з 2000 року законодавство Бельгії, що регулює питання паліативної допомоги, розширюється і забезпечує додаткові можливості з надання реальної фінансової і соціальної підтримки пацієнтам. Зокрема, до таких належать:
- страхові виплати. Починаючи з 1 січня 2000 року медична страховка покриває вартість медикаментів, медичних приладів і устаткування, необхідних для надання паліативної допомоги вдома. До речі, окрема стаття Королівської постанови від 2 грудня 1999 року дає точне визначення пацієнта, який потребує паліативної допомоги вдома. Тоді як Національний інститут страхування непрацездатності через хворобу покриває застрахованим 75% вартості медичних послуг, страхове покриття для пацієнтів паліативного догляду становить 100%. Їх страховка передбачає витрати на широкий спектр медикаментів, медичних пристроїв, матеріалів, необхідних для обслуговування вдома. Знову ж таки окрема стаття вже згаданої постанови містить приблизний перелік таких засобів (знеболювальні, протиблювотні ліки, зонди, протибольові пристосування, спеціальні матраци й інші медичні пристрої). Варто зазначити, що таке страхування передбачає відшкодування вартості медикаментів, які не покриває жодне інше медичне страхування (зокрема це стосується й особистих витрат пацієнта на ліки). У скільки це обходиться? Середня вартість, яка слугує базою для нарахування виплат, становить 589 Євро на 30 днів догляду (ці виплати були індексовані у 2009 році відповідно до індексу здоров’я і збільшені на 15% для пацієнтів з онкологічною патологією).
Хворим не потрібно зберігати і надавати будь-які рахунки або інші документи про оплату. Достатньо подати відповідну заяву, і терапевт оформить і відправить поштою спеціальний формуляр до страхової організації, який дає право на отримання згаданої допомоги.
Страхова організація переведе 589 Євро на рахунок, вказаний у формулярі, навіть якщо пацієнт помре до зазначених 30 днів. Наступна виплата передбачена в наступні 30 днів. До того ж згадані страхові виплати дають право на отримання трьох додаткових пільг, не обмежених у часі. Це оплата послуг медичної сестри (вона зобов’язана надавати допомогу в будь-який час доби і приходити стільки разів, скільки необхідно пацієнту), візитів до лікаря та його медичних консультацій (вони безкоштовні для хворого), а також сеансів масажу. Нині такі послуги доступні не лише пацієнтам, які перебувають вдома;
- фінансування паліативної допомоги в будинках для людей похилого віку та психоневрологічних інтернатах. Цей проект у Бельгії було започатковано наприкінці 2001 року в одному регіоні. Він передбачає оплату навчання персоналу будинків-інтернатів, страхові виплати становлять 0,29 Євро в день на кожного пацієнта. Однак вони призначені тільки тим установам, які мають підрозділи з функцією будинку-інтернату, а також не менше 25 одержувачів допомоги, що становить 40% від загальної кількості ліжок, використовуваних протягом року;
- платформи паліативної терапії. Такі існують у кожній бельгійській провінції та територіально об’єднують усіх учасників надання паліативної допомоги (лікарні, будинки-інтернати, команди паліативної допомоги вдома, команди допомоги сім’ям і пацієнтам, окремих осіб, які надають таку допомогу, навчальні організації тощо). Федеральний уряд фінансує проект і призначає координатора, оплачуючи його оклад та половину окладу психолога. Своєю чергою регіони, провінції, комуни і міста, на території яких розташовані згадані установи, неодмінно виділяють додаткові субсидії на надання паліативної допомоги, що забезпечує повноцінне функціонування служби. Основні напрямки її діяльності: широка інформаційна підтримка і робота з населенням; підготовка, перепідготовка та регулярне оновлення знань медичних сестер і лікарів; координація дій між установами, які забезпечують паліативний догляд; набір і навчання добровольців тощо.
Дуже вагомою підтримкою для сімей паліативних хворих є ініціатива уряду Бельгії щодо надання оплачуваної відпустки особам, які виявили бажання перебувати поруч з невиліковно хворим родичем у термінальній стадії недуги.
Така відпустка може тривати не більше 2 місяців. Національний центр зайнятості оплачує її як зміну виду діяльності.
Чого чекають в Україні?
За експертними даними ГО «Українська ліга розвитку паліативної та хоспісної допомоги», станом на початок 2017 року в Україні функціонує лише 7 хоспісів, 2 центри надання паліативної допомоги (Івано-Франківськ, Харків), а також понад 60 спеціалізованих паліативних відділень із сукупною кількістю приблизно 1500 ліжок, хоча згідно з рекомендаціями ВООЗ реальна потреба в них становить щонайменше 4000. Окрім того, в Україні практично відсутня розгалужена система догляду за невиліковно хворими вдома, хоча, за статистикою МОЗ, більшість паліативних пацієнтів помирає саме там.
До того ж паліативні та хоспісні відділення закладів охорони здоров’я в Україні вкрай обмежені в ресурсах і не мають можливості забезпечити хворих навіть найнеобхіднішим: медичним обладнанням, протипролежневими матрацами та іншими засобами медичного призначення. Через брак коштів матеріально-технічна база багатьох діючих хоспісів і відділень паліативної допомоги не відповідає стандартам, а умови перебування хворих у цих закладах є незадовільними, що можна розглядати як порушення прав пацієнтів.
 Наявні заклади фінансуються переважно коштом місцевих бюджетів на основі кошторисів. Хоча з’явилися приклади успішної співпраці з благодійними організаціями та меценатами. Наприклад, Благодійний фонд допомоги невиліковним хворим «Мати Тереза» активно сприяє розвитку паліативної допомоги в Івано-Франківській області, підтримує існуючі заклади паліативної допомоги, а також допомагає у створенні нових установ, відділень, мобільних бригад. Також з’являються поодинокі випадки налагодження системи надання паліативної допомоги шляхом розробки відповідних програм. Зокрема таку програму створили у Дніпрі, вона набула чинності у 2018 році.
Наявні заклади фінансуються переважно коштом місцевих бюджетів на основі кошторисів. Хоча з’явилися приклади успішної співпраці з благодійними організаціями та меценатами. Наприклад, Благодійний фонд допомоги невиліковним хворим «Мати Тереза» активно сприяє розвитку паліативної допомоги в Івано-Франківській області, підтримує існуючі заклади паліативної допомоги, а також допомагає у створенні нових установ, відділень, мобільних бригад. Також з’являються поодинокі випадки налагодження системи надання паліативної допомоги шляхом розробки відповідних програм. Зокрема таку програму створили у Дніпрі, вона набула чинності у 2018 році.
Проте це локальні успіхи, досягнуті зусиллями ентузіастів, а не цілісна система, яка мала б функціонувати безперебійно й ефективно.
Проблеми фінансування паліативної допомоги в Україні поки що порушено лише в проекті Стратегії розвитку паліативної допомоги в Україні на період до 2027 року. У ній прописано необхідність забезпечення широкої участі благодійних, громадських, релігійних та інших неурядових організацій і об’єднань громадян у питаннях розвитку паліативної допомоги; фінансування з різних джерел; функціонування обласних, районних, міських програм зі сталим фінансуванням; а також створення механізмів залучення позабюджетних коштів до системи паліативної допомоги.
Однак аби досягнути наміченого, така Стратегія має бути затверджена, і головне — реалізована, на що також потрібно виділити достатньо коштів. Але із цим в Україні поки що не поспішають.











