С появлением диагностического ультразвука произошел переворот не только в акушерстве и гинекологии — мир воочию убедился, что существует внутриутробная жизнь, ребенок еще до рождения способен чувствовать, реагировать на различные раздражители. В мире нерожденные давно уже стали пациентами, которым еще внутриутробно проводится диагностика и, при необходимости, лечение, поскольку это гарантируется «Декларацией прав ребенка» (1959 г.) и «Конвенцией о правах ребенка» (1989 г.). О том, каких правил придерживается современная украинская медицина плода, наш разговор с Алексеем СОЛОВЬЕВЫМ — акушером-гинекологом, заведующим отделом медицины плода клиники «Надия».

— Научными исследованиями давно доказано, что жизнь человека начинается не с его рождения, а с зачатия (о чем, кстати, всегда говорили представители мировых религий). В соответствии с современными международными этическими и правовыми взглядами плод считается человеком, то есть еще не родившимся ребенком, и это есть юридическим основанием для существования медицины плода. Предотвращение целому ряду болезней, их диагностика и лечение — главные ее задачи. В течение последнего десятилетия диагностика плода начинается еще в первом триместре беременности — от 11 до 13,5 недель, когда ультразвуковым обследованием можно уже выявить возможные пороки развития, даже смертельно опасные болезни. Такие случаи, как правило, заканчиваются искусственным прерыванием беременности, и они являются скорее примером реализации социального права семьи на прерывание нежелательной беременности, а не проявлением задач медицины плода.
В это же время на основании данных о пациентке и ее беременности, результатов биохимических и ультразвуковых исследований мы рассчитываем личные гипотетические риски каждой женщины о возможных хромосомных аномалиях ее ребенка и возможных более поздних осложнениях течения беременности (повышение артериального давления, преэклампсия, задержка роста плода, внутриутробная гибель плода). Замечу, это не диагностика проблемы, а расчет личных рисков по ожидаемой проблеме. То есть в отношении целого ряда пороков развития ребенка — это диагностика, а относительно рисков — это теоретическая оценка вероятности проблемы.
Соответственно, в случае повышенного риска возможных более поздних осложнений течения беременности врачи принимают меры по предотвращению тех ожидаемых осложнений и уделяют повышенное внимание уходу за состоянием самой беременной и нерожденного ребенка. Если же повышены риски хромосомных аномалий, это еще не значит, что ребенок болен, но есть основания для дополнительного исследования — определение хромосомного набора (кариотипа) ребенка. Кстати, кариотип не только опровергает или подтверждает наличие хромосомной аномалии, но и определяет генетический пол ребенка. Одновременно можно узнать резус-фактор плода, а это очень полезно, когда у мамы отрицательный резус-фактор, а у отца ребенка — положительный.
Что же имеем сейчас в повседневной практике с реализацией социального права семьи на прерывание беременности? Когда находят какие-то признаки, которые кажутся тем или иным специалистам «болезненными», то нередко женщине сразу советуют прерывание беременности. Например, при расчетах рисков возможных хромосомных аномалий широко используют толщину так называемого воротникового пространства плода: чем пространство толще, тем больше считают вероятность синдрома Дауна и некоторых пороков развития.
Однако только на основании утолщенного воротникового пространства никак нельзя делать такой вывод — это является лишь показанием для дополнительной диагностики, собственно — для определения кариотипа ребенка, то есть его хромосомного набора. Иногда, как ни страшно это звучит, врач да и сами родители считают: лучше прервать беременность, чем родить ребенка с синдромом Дауна. Но не мы, врачи, должны решать, жить ли человеку с синдромом Дауна. Потому что есть синдром Дауна, когда ребенок нежизнеспособен вследствие значительных пороков развития. А бывают дети с синдромом Дауна, которые живут, работают и радуются жизни, хотя имеют специфические психику и вид.
Еще пример для размышления: некоторые родители прерывают беременность, когда узнают, что у ребенка нет, скажем, ступни или ладони, ручки или ножки. И при этом — никаких других пороков развития. И вот вопрос: а если родится вполне нормальный ребенок, а затем произойдет несчастный случай и он потеряет конечность? Т.е. имеем морально-этические вопросы, связанные с правом на прерывание беременности, требующие обсуждения в обществе.
ВЗ Правила прерывания беременности регулирует закон, не так ли?
— Еще совсем недавно в Украине, как некогда в СССР, разрешалось прерывать беременность до 28 недель. Теперь — до 22. Бывают случаи, когда женщины приходят на диагностику поздно. И если врачи находят даже не совместимый с жизнью порок развития плода (т.е. когда есть стопроцентная вероятность, что ребенок умрет после рождения), женщина все равно должна продолжать его вынашивать. На мой взгляд, такая ситуация относительно матери ужасная и жестокая. С точки зрения этики (не медицины плода, ибо, как мы выяснили, врач должен предоставлять своим пациентам помощь до конца, а не заниматься эвтаназией), таким беременным надо позволять прерывать беременность в любое время. Но по действующему законодательству никто не имеет права этого делать. Впрочем, как существует теневая экономика, так существуют и теневые врачебные услуги, и вопросы прерываний беременности после 22 недель решаются неправовым образом.
Следует отметить, что в противовес этому есть и такие семьи, что даже в случае страшного диагноза не просят прерывать беременность — учитывая исповедуемую религию или другие убеждения, они ждут, когда ребенок родится или умрет внутриутробно. «Мы похороним ребенка и будем знать, что это был член нашей семьи, который умер из-за смертельной болезни», — говорят они.
Но большинство так не думает. Например, во Франции или Германии, Великобритании или Бельгии, если во время дородового обследования у плода обнаруживают несовместимые с жизнью патологии, то собирают врачебную комиссию, которая подтверждает диагноз и дает заключение о прерывании беременности. Причем, эти комиссии собираются при университетских больницах, а не в органах властной вертикали, как это происходит в Украине. Об основаниях по прерыванию беременности одновременно сообщают криминальную полицию, чтобы это не считалось преступлением — умышленным убийством. Кстати, в таких случаях ведется отдельная статистика, и никто не боится в больницах «порчи» статистики перинатальной смертности из-за подобных пациентов.
 А у нас получается так, что тот, кто выявляет смертельные болезни плода, или прерывает беременности с летальными пороками развития или болезнями после 22 недель, или кладет в стационар беременных с высоким риском внутриутробной гибели плода после 22 недель, может пострадать из-за неутешительной статистики. Поэтому в Украине распространена практика сокрытия истинных данных перинатальной смертности и отказов в госпитализации в больницы III уровня медицинской помощи «бесперспективных» пациенток.
А у нас получается так, что тот, кто выявляет смертельные болезни плода, или прерывает беременности с летальными пороками развития или болезнями после 22 недель, или кладет в стационар беременных с высоким риском внутриутробной гибели плода после 22 недель, может пострадать из-за неутешительной статистики. Поэтому в Украине распространена практика сокрытия истинных данных перинатальной смертности и отказов в госпитализации в больницы III уровня медицинской помощи «бесперспективных» пациенток.
Таким образом, складывается впечатление, что когда принимали наше законодательство по этой проблематике, то заимствовали лишь часть европейского. В Европе не позволяют прерывать беременность (даже если родители имеют такое желание) со всеми выявленными пороками, зато при патологиях, не совместимых с жизнью, делают это даже на больших сроках беременности. А у нас — наоборот. Поэтому часто вообще теряется смысл поиска пороков развития до рождения ребенка.
ВЗ Как вы считаете, что целесообразно изменить в законе?
— Я не юрист, но хотел бы дать совет нашим законодателям и юристам, а также своим коллегам-врачам: «Не изобретайте велосипед». Ментально очень близкие к нам соседи (Польша, Чехия) до недавнего времени имели приблизительно такой же уровень развития общества, как у нас сейчас. Лучше было бы использовать их опыт политических реформ вообще, и изменений в системе медицинского обеспечения в частности. Для развития медицины плода и соблюдения одновременно международных стандартов по защите прав человека, на мой взгляд, целесообразно принятие Закона «О правовом статусе и медицине плода человека», подобного польскому. В самом обществе должна вызреть потребность в квалифицированных и максимально достоверных медицинских обследованиях плода — с этого должно начинаться ответственное материнство.
ВЗ Характерны ли для медицины плода явление гипердиагностики, и, как следствие, большее количество прерванных беременностей?
— Прерывание беременности вообще не является задачей медицины плода. Когда медицину плода связывают с искусственным прерыванием беременности, то это является подменой понятий. Поэтому следствием гипердиагностики или ложной диагностики в медицине плода может быть скорее необоснованное лечение или необоснованные дополнительные исследования. А в повседневной жизни имеем дело с неправильным применением многих массовых исследований в женских консультациях, которых требуют «вышестоящие» организации. Соответственно, необоснованные прерывания беременности становятся следствием недостатка здравого смысла, а не гипердиагностики в медицине плода. Например, известно, что в Украине осуществляются просеивающие лабораторные исследования иммуноглобулинов (преимущественно только IgG!) у беременных с целью якобы поиска внутриутробной инфекции (ВУИ) плодов. Но при всей впечатляющей массовости этих исследований сама диагностика внутриутробной инфекции не проводится. Возникает закономерный вопрос: а для чего тогда каждый год de facto делаются сотни тысяч исследований, да еще и только на их основании прерывают беременности?!
Могу проиллюстрировать ситуацию примером из практики. Женщина забеременела в 31 год после вторичного бесплодия на фоне гиперандрогении смешанного происхождения. Беременность наступила после 3-й попытки стимуляции овуляции «Клостилбегитом®», что подчеркивает особую значимость полученной беременности для семьи. Но в раннем втором триместре этой желанной беременности женщина переболела красной сыпью (Rubella, «краснуха»), что было подтверждено клиническими проявлениями и лабораторными исследованиями. Соответственно, подавляющее большинство знакомых и врачей настойчиво советовали прервать эту беременность, опираясь на высокую вероятность поражений плода. Это соответствует действующим предписаниям, позволяющим прерывать беременность после перенесенной мамой краснухи.
Однако de facto это означает: беременности прерываются лишь на основании вероятности того, что ребенок может оказаться неизлечимо больным, а не на основании доказанной инфекции плода. Беременная отказалась от подобных советов и была направлена к нам для дополнительной пренатальной диагностики с предыдущими объяснениями относительно определенных ограничений лабораторной диагностики — возможности ложно-негативных результатов.
С целью поиска специфических IgM и осуществления полимеразной цепной реакции (ПЦР) для поиска признаков возможного заболевания плода на красную сыпь на 21-22 неделе в клинике «Надия» под контролем ультразвука выполнен диагностический амниоцентез, а образцы околоплодной жидкости были направлены в молекулярно-генетическую и биохимическую лаборатории. ПЦР возбудителя не выявила, специфические IgM не были найдены, резус-фактор ребенка подтвержден негативный. Счастливая семья оставила желаемую беременность нетронутой. В нужный срок естественным путем родился здоровый мальчик весом 3900 г.
Можно было бы только радоваться такому хорошему окончанию этой истории, если бы она не была одиночной. По крайней мере, за все почти 8 лет существования клиники «Надия» к нам с целью поиска внутриутробной инфекции обращались лишь единицы, и мне не приходилось слышать или читать в медицинской литературе, чтобы еще кто-то в Украине это делал… Хотя это звучит ужасно, и явление прерывания желаемой беременности в I или раннем II триместрах без диагноза, только на основании вероятности болезни, в нашей стране достаточно распространено не только после перенесенной краснухи, но и, например, при значительно утолщенном воротниковом пространстве, при «отсутствующей» или уменьшенной на УЗИ носовой кости, обратном кровотоке в жильной протоке (ductus venosus), значительно повышенных или значительно уменьшенных показателях PAPPA и бета-ХГЛ в конце I триместра беременности и т.п.
Известно, что большинство случаев прогнозируемой ВУИ не развиваются в инфекционную болезнь новорожденного, то есть необходимо осознать: не каждое инфицирование беременной завершается ее инфекцией, не каждая инфекция женщины завершается инфицированием ребенка, не каждое инфицирование ребенка завершается инфекцией ребенка, и не каждая инфекция ребенка завершается существенными болезненными поражениями ребенка. Нужно помнить об этом, когда проводится консультация семьи, ведь за каждым «неблагоприятным» прогнозом может стоять жизнь малыша.
К сожалению, до сих пор в Украине мало что изменилось к лучшему в отношении подходов к диагностике возможной внутриутробной инфекции. Для большинства врачей эта тема просто непонятна. Чтобы популяризировать ее, мы с коллегами составили тезисы — своеобразное руководство к действию. Основное из них: просеивающие исследования для диагностики возможных ВУИ, как и просеивающие исследования для поиска возможных хромосомных анеуплоидий (ХА), следует или делать правильно, или уже не делать вообще! Иначе они приводят лишь к грандиозным расходам денег из семейных кошельков, нервотрепкам многочисленных семей, неоправданным прерываниям беременностей со здоровыми детьми и к мошенническим обогащениям участников всей огромной цепи, предоставляющей фактически ненужные дорогостоящие услуги. Более того, просеивающие исследования имеют целью создание групп риска, а не диагностику болезненных состояний. Как при измененных биохимических исследованиях или данных УЗИ по поиску ХА мы назначаем внутриутробные вмешательства для диагностики (определения кариотипа плода), так и при измененных данных IgG и M или патологических результатах осуществленных ПЦР матери или при находках ультразвуковых признаков возможных ВУИ плода мы должны назначать внутриутробные вмешательства для диагностики инфекции плода или хотя бы для диагностики факта инфицирования плода! Как при подтвержденных ХА, так и при подтвержденных ВУИ семья может по собственному желанию настаивать на прерывании беременности или донашивать ее, понимая возможные последствия этого. А, например, при подтвержденной парвовирусной инфекции плода, поскольку не образуются пороки развития, а развивается отек вследствие анемии, мы можем внутриутробно лечить ребенка путем введения ему эритроцитарной массы, как и при анемии вследствие резус-несовместимости.
ВЗ Расскажите об инновационных технологиях, которые внедрены в стенах вашей клиники…
— Клиника «Надия» первой в Украине начинала применение некоторых исследований, процедур и методик. Например, процедура IMSI (от международного названия — Intracytoplasmic Magnificant Sperm Injection) — исследование и выбор под стереомикроскопом лучших (по всем необходимым показателям) сперматозоидов, что при определенных видах мужского бесплодия очень важно. Эту новую технологию клиника начала тогда, когда такую процедуру можно было сделать только в двух-трех клиниках мира.
Второй пример: достаточно распространенными являются случаи эритроцитарной аллоиммунизации (несовместимости матери и плода за резус-фактором), когда резус-фактор матери отрицательный, а отца — положительный (именно его наследует ребенок). Это может приводить к резус-конфликту между мамой и ребенком в ее лоне и — как результат — к выразительной анемии ребенка. При таких условиях ребенок может погибнуть еще до или сразу после рождения либо стать инвалидом вследствие токсического поражения. Несколько лет назад мы первыми в Украине начали определять резус-фактор зародыша и переносить в полость матки только зародыши с отрицательным резус-фактором в тех семьях, где муж имеет положительный резус, но является так называемым гетерозиготным носителем того резус-фактора (т.е. может иметь семя как с положительным резусом, так и с отрицательным).
Наша генетическая лаборатория часто начинает первой в Украине проводить некоторые исследования, а затем к нам присоединяются другие лаборатории. Таким образом, наша клиника часто выступает пионером внедрения высоких технологий мирового уровня и фактически своим примером способствует созданию и развитию целых направлений в медицинской практике Украины. Мы первыми начали широко использовать так называемую сравнительную геномную гибридизацию как в сочетании с предимплантационной генетической диагностикой (это определение резус-фактора, поиск генных мутаций как причин наследственных болезней в семье, определение кариотипа, поиск мелких излишков или нехватки генетического материала внутри хромосом у полученных по программам вспомогательных репродуктивных технологий зародышей еще до перенесения их в матку), так и в пренатальной диагностике.
ВЗ Вы — первый врач в Украине, который решился на внутриутробную операцию. Расскажите, как это было, и какие успехи у методики сегодня?
— На эту операцию я решился десятилетие назад, но имел счастье ее впервые осуществить 7 августа 2009 г. не по своей «смелости», а вследствие личной поддержки профессора Ирины Судома и администрации клиники «Надия». Собственно, первую оперативную фетоскопию (и не только первую) я делал вместе с И.Судома. И теперь оперативные фетоскопии мы выполняем вместе с г-жой Ириной или с сотрудницей клиники «Надия» Яной Гончаровой. К тому же, сами операции — это только начало дела.
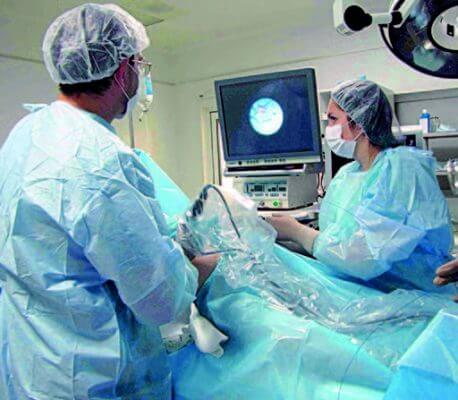 Очень важным является уход за пациентками после оперативных фетоскопий. И мы бы не смогли делать эти операции, если бы не добрая воля и помощь лично директора Киевского городского центра перинатальной и репродуктивной медицины (бывшего роддома №4) профессора Каминского и профессионального коллектива этого центра, куда мы обычно переводим наших пациенток после фетоскопий.
Очень важным является уход за пациентками после оперативных фетоскопий. И мы бы не смогли делать эти операции, если бы не добрая воля и помощь лично директора Киевского городского центра перинатальной и репродуктивной медицины (бывшего роддома №4) профессора Каминского и профессионального коллектива этого центра, куда мы обычно переводим наших пациенток после фетоскопий.
37-летнюю маму с первой природной беременностью после 14 лет бесплодного брака, которую мы оперировали, зовут Светланой, а малыша, которого мы спасли, — Ильей. Он был одним из однояйцевой двойни, течение которой осложнилось очень опасным ранним тяжелым синдромом близнецового перетекания, что в дальнейшем неизбежно привел бы к гибели обоих близнецов. В такой ситуации без хирургического вмешательства в полость матки шансов на жизнь не имели бы оба ребенка, поскольку в случае неминуемой смерти одного из плодов кровь второго через общие сосуды была бы, как насосом, перекачана к сосудистому руслу мертвого ребенка. Соответственно, единственным способом действенного лечения подобных состояний является внутриутробное заваривание общих сосудов или заваривание пуповины одного из плодов (если он уже почти погиб или имеет какие-то подтвержденные пороки развития, хромосомные аномалии) с целью отделения кровотоков. При нашей первой фетоскопии мы как раз заваривали пуповину больного ребенка, спасая Илью.
По весьма приблизительным расчетам (так как точной статистики в Украине нет), близнецов, которые нуждаются в лечении путем оперативных фетоскопий только при синдроме близнецового перетекания, в нашей стране ежегодно должно быть около 700. Мы за 5 лет сделали лишь 34 фетоскопии. Это означает, что около 3,5 тыс.(!) близнецов за это время погибли — даже без попыток их спасти.
Поскольку осуществление оперативных фетоскопий находится на грани медицины и права, реализуя право нерожденного ребенка на жизнь и медицинскую помощь современного уровня, на опыт нашей работы обратила внимание в своем последнем «Ежегодном докладе Уполномоченного Верховной Рады Украины по правам человека о состоянии соблюдения и защиты прав и свобод человека в Украине» г-жа Карпачева: « …По убеждению Уполномоченного по правам человека, внимание отечественной медицины должно быть сосредоточено на изучении перспективного мирового опыта использования новейших технологий в таком важном направлении здравоохранения, как медицина плода. В … киевской клинике «Надия» была произведена уникальная операция по спасению ребенка в утробе матери. Теперь не только в таких странах, как Бельгия, Великобритания, США, Германия, Италия, Франция …, но и в Украине дети … могут быть спасены».
ВЗ Могут …, но всегда ли спасают?
— В Украине нет условий для предоставления внутриутробной помощи детям. Поэтому такие дети преимущественно погибают. Мы не можем обеспечить самого необходимого: осведомленности пациентов и врачей; своевременной и правильной диагностики; необходимого оборудования и опыта такой работы и т.п. При нынешней организации работы системы здравоохранения и отсутствии источников финансирования большинство таких детей не получат надлежащей медицинской помощи. Хотя себестоимость внутриутробных операций в медицине плода несравненно меньше, чем, например, кардиохирургических операций.
ВЗ Что, по вашему мнению, нужно для того, чтобы медицина плода в Украине развивалась?
— Для развития в Украине этого направления, как и всего остального, нужны общественные реформы, борьба с коррупцией и ликвидация Министерства здравоохранения Украины в том виде, в котором оно теперь существует. Но необходимо, как в развитых странах, создать Министерство здравоохранения или Министерство здравоохранения и социальной политики; открытые банки информации об общей и местной врожденной патологии, перинатальной смертности и ее причинах и т. п.; условия для подачи врачами настоящей (честной) медицинской статистики, так как сейчас почти все случаи гибели двоен во 2-м триместре не попадают в перинатальную смертность из-за их сокрытия.
Также необходимо четко определить источники финансирования и механизмы прозрачного распределения денег между медицинскими учреждениями за качественно выполненную работу. К сожалению, сегодня в Украине нет законодательной базы для того, чтобы средства на лечение государство направляло в ту клинику, где наиболее успешно лечат те или иные патологии, а не просто бросало их в пропасть государственных медицинских учреждений. Уже пора осознать, что форму собственности нельзя отождествлять с качеством и уровнем медицинской помощи. Наши ближайшие соседи — поляки — успешно решили эту проблему. Например, когда есть потребность в оказании конкретной помощи и определенный бюджет на эту работу, среди медицинских учреждений объявляется конкурс: кто готов оказать помощь, на каких условиях и за какие деньги. Клинике, которая выиграла открытый и прозрачный конкурс, независимо от формы собственности, переводят средства за медицинское обслуживание. Кстати, в Польше еще в 2006 году приняли правительственную программу развития в стране помощи нерожденным детям. Нужно начинать действовать и нам, если хотим быть цивилизованной страной. А для этого следует научиться считать деньги: сравним условную стоимость спасения путем оперативной фетоскопии каждого условно здорового ребенка из двойни при синдроме близнецового перетекания и «убийства» каждого условного ребенка с синдромом Дауна (Т21). В год расходы на спасение одного условно здорового ребенка из двойни, осложненного синдромом близнецового перетекания, путем оперативных фетоскопий составляют условных 9593 грн. Этих денег не находят. Однако на условное «убийство» каждого ребенка с синдромом Дауна, что должен родиться живым, украинцы тратят по 674 157 грн в год. То есть наше общество находит в 70 раз(!) больше денег на убийство 1 ребенка с Т21 и не готово спасать генетически полноценного ребенка… Возможно, поэтому мы так и живем?
Беседовала Татьяна ПРИХОДЬКО, «ВЗ»












