Наразі всіх хвилює питання: чи не станеться так, що і у 2020 році не буде готовності номер один до «прориву» у сфері трансплантології? Адже її забезпечує політична воля, помножена на правильну тактику дій.
Якими привабливими й перспективними не були б плани на майбутнє, головне — хто і як їх виконуватиме. Тож якщо є бажання повчитися не на власних помилках, а на чужих успіхах, можна попросити рецепт у білоруських трансплантологів, котрі сьогодні рятують левову частку українців, які виїздять за кордон у пошуках донорських органів.
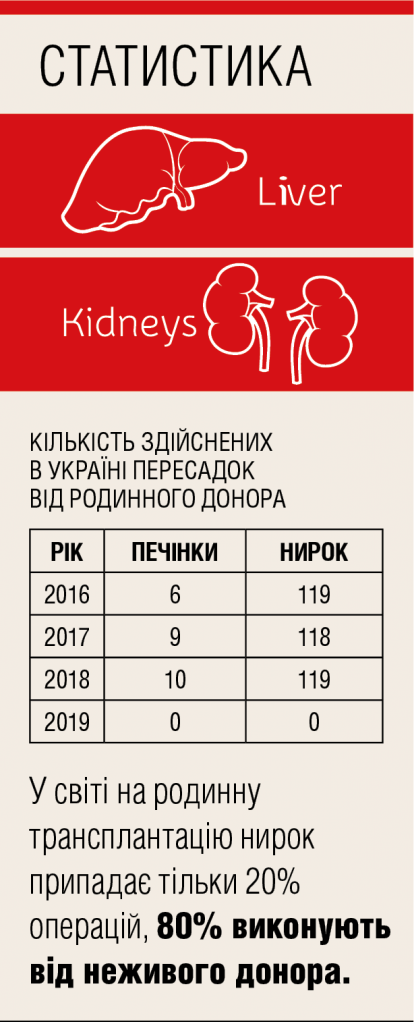 Однак ми розуміємо проблеми українців і намагаємося їм всіляко допомогти. Вчора ми здійснили пересадку нирки двохсотому реципієнту з України, у цілому ж частка українських пацієнтів у трансплантації нирки в Білорусі становить приблизно 10%. У цьому році виповнюється 10 років дитячій трансплантології Білорусі, за цей час ми пересадити нирки 46 українським дітям.
Однак ми розуміємо проблеми українців і намагаємося їм всіляко допомогти. Вчора ми здійснили пересадку нирки двохсотому реципієнту з України, у цілому ж частка українських пацієнтів у трансплантації нирки в Білорусі становить приблизно 10%. У цьому році виповнюється 10 років дитячій трансплантології Білорусі, за цей час ми пересадити нирки 46 українським дітям.
Я не готовий дати українським колегам поради щодо того, як досягти успіхів, бо за останні 20 років у наших державах сформувалися різні системи хорони здоров’я, тож не все можна імплементувати. Та й проблеми трансплантології в Україні мають вирішити самі українці, ніякі «варяги» у цьому не допоможуть. Однак я впевнений: якщо ви не «годуватимете» своїх лікарів і не виконуватимете трансплантацій у своїй державі, то фінансуватимете системи інших країн. Тож проблему потрібно вирішувати комплексно. По-перше, важливо, аби в державі функціонував координаційний орган з трансплантації (під егідою МОЗ чи Кабміну). По-друге, потрібно, щоб на місцях було достатньо фахівців, які виконуватимуть такі операції (їх має бути на порядок більше).
Центри в Києві та Запоріжжі — крапля в морі для такої великої держави, як Україна. Усі медичні заклади, де є відділення інтенсивної терапії та реанімації, повинні стати донорськими базами. Але для цього там потрібно створити відповідні умови: передусім забезпечити необхідним обладнанням та кваліфікованими спеціалістами. І що не менш важливо — слід підвищувати рівень довіри громадян до системи надання медичної допомоги в державі.»
Саме з цього починали в Білорусі. Чи готові в Україні мурувати фундамент системи трансплантології із таких цеглинок?
Степ бай степ чи в різні боки?
Заступник Міністра охорони здоров’я Роман Ілик, запевнив, що МОЗ уже верифікує всі заклади України, які реально могли б здійснювати вилучення органів і діяльність яких пов’язана з трансплантацією. Втім, для початку Міністерство вирішило сконцентруватися на медичних закладах, які вже здійснюють трансплантацію: на їх базі й почне розбудовувати систему. Це 4 потужні національні центри — Національна дитяча спеціалізована лікарня «Охматдит» МОЗ України, Національний інститут раку, ДУ «Національний інститут хірургії та трансплантології ім. О. О. Шалімова НАМНУ» і КУ «Запорізька обласна лікарня».
За словами Романа Ілика, Міністерство закуповує для них сучасне медичне обладнання через міжнародну організацію Crown Agents — у грудні 2018 року вже перерахувало 50 млн грн й очікує обладнання влітку 2019 року.
Також на виконання нового закону МОЗ має затвердити ліцензійні умови для закладів, діяльність яких буде пов’язана з трансплантацією, а отже, й визначити нові вимоги до матеріально-технічної бази їх оснащення. Проекти відповідних наказів готові, обговорюються і узгоджуються з експертним середовищем. Зокрема, усі заклади, які стануть базами для взяття анатомічних матеріалів, мають бути забезпечені обладнанням для констатації смерті головного мозку. Роман Ілик висловив впевненість у тому, що це питання можна вирішити в рамках децентралізації, оскільки витрати на придбання відповідного обладнання є цілком посильними для обласних бюджетів. Водночас МОЗ усвідомлює, що багатьом медичним закладам буде складно вишукати такі кошти, тому працює над тим, аби розробити окремий державний проект фінансування. Можливо, це буде варіант 50 на 50 (з державного та місцевого бюджетів).
Та коли згори видніше масштаб проблем галузі, то із чого вони насправді проростають, найкраще відомо тим, хто з ними стикається повсякчас.
Скільки я намагався домогтися, аби таке обладнання в лікарнях закуповували, стільки ж наштовхувався на небажання керівників долучитися до цієї справи. Саме небажання, оскільки коштів потрібно не так уже й багато. Тому я пропоную не акредитувати лікувальний заклад, якщо в реанімаційному відділенні немає зазначеного обладнання.
Взагалі не розумію, як за його відсутності можна виконувати складні реанімаційні заходи. Адже річ навіть не у виявленні потенційного донора органів, а в належному лікуванні тяжких хворих.
Зрештою, смерть мозку означає смерть індивідуума, тож встановлення подібного діагнозу є гуманним актом. Натомість невикористання донорських органів для пересадки після констатації смерті мозку вважається лікарською помилкою. Ми намагалися внести в новий Закон норму про те, що невикористання органів донора для трансплантації потрібно вважати ненаданням медичної допомоги, однак юристи це не погодили. Тож потрібно бодай матеріально стимулювати анестезіологів та трансплант-координаторів, які працюють на базах взяття органів, аби вони були зацікавлені у виконанні таких завдань, коли для цього будуть створені всі умови. Ми сподіваємося, що впродовж року підготуємо стільки трансплант-координаторів, що зможемо забезпечити цими спеціалістами всі заклади, які реально можуть стати базами взяття органів.»
Щодо фінансування, то інститут не отримував від МОЗ жодної копійки на проведення трансплантації, тож наші пацієнти самі купували медикаменти та витратні матеріали. Кошти, виділені в рамках пілотного проекту, до нашого закладу також не дійшли — вони начебто передбачені для якоїсь фірми, котра створюватиме реєстр. Хоча у 2009 році одна з міжнародних компаній пропонувала МОЗ України для цього безкоштовну програму від Євротранспланту. Однак в Україні чомусь не вміють заощаджувати і рахувати кошти. Зокрема, на фінансування трансплантації за кордоном держава витрачає мільйони доларів замість того, аби вкласти їх у розвиток вітчизняної системи, яка обійдеться в десятки разів дешевше».
За останні 10 років Україна виділила близько 2 млрд грн на трансплантацію для українців за кордоном (не рахуючи коштів благодійників). Лише у 2018 році ця сума становила 653 млн грн, шанс вижити отримали 278 осіб.
Час спливає!
 Доки на різних рівнях вирішують глобальні питання, минає третій місяць, відколи українські пацієнти не можуть отримати необхідної медичної допомоги. Українські трансплантологи передбачають, що згаяний час негативно позначиться на кількості проведених ними операцій — не вдасться досягнути навіть минулорічних показників. А ще тисячі українців у різних куточках держави чекають у «черзі за життям», якої навіть ніхто не бачить. Адже, за офіційними даними МОЗ України, трансплантації потребують понад 2000 громадян, у 2019 році таку допомогу змогли отримати лише 532 пацієнти (278 — за кордоном, 254 — у рідній державі). Однак представники МОЗ визнають: наведені дані не відповідають дійсності, з огляду на кількість пацієнтів, які перебувають на гемодіалізі, а також на статистику смертей, яким можна було б запобігти за допомогою трансплантації (при цьому хворі або не знали цього або не зверталися по лікування). Насправді пересадки органів потребують близько 5 тис. українців. Кожен із них спостерігає за війною законів та пристрастями навколо їх реалізації як за пісковим годинником, що відраховує миті життя. І суспільство, за довіру якого так борються прихильники презумпції згоди, переконане: аби натиск боротьби було спрямовано на реальну розбудову системи та турботу про тих, хто її потребує, більшість питань уже давно вдалося б вирішити.
Доки на різних рівнях вирішують глобальні питання, минає третій місяць, відколи українські пацієнти не можуть отримати необхідної медичної допомоги. Українські трансплантологи передбачають, що згаяний час негативно позначиться на кількості проведених ними операцій — не вдасться досягнути навіть минулорічних показників. А ще тисячі українців у різних куточках держави чекають у «черзі за життям», якої навіть ніхто не бачить. Адже, за офіційними даними МОЗ України, трансплантації потребують понад 2000 громадян, у 2019 році таку допомогу змогли отримати лише 532 пацієнти (278 — за кордоном, 254 — у рідній державі). Однак представники МОЗ визнають: наведені дані не відповідають дійсності, з огляду на кількість пацієнтів, які перебувають на гемодіалізі, а також на статистику смертей, яким можна було б запобігти за допомогою трансплантації (при цьому хворі або не знали цього або не зверталися по лікування). Насправді пересадки органів потребують близько 5 тис. українців. Кожен із них спостерігає за війною законів та пристрастями навколо їх реалізації як за пісковим годинником, що відраховує миті життя. І суспільство, за довіру якого так борються прихильники презумпції згоди, переконане: аби натиск боротьби було спрямовано на реальну розбудову системи та турботу про тих, хто її потребує, більшість питань уже давно вдалося б вирішити.











