Здоров’я населення посідає особливе місце у системі цінностей будь-якої цивілізованої країни, оскільки воно є одним із соціальних індикаторів суспільного прогресу. Тому вивчення тенденцій захворюваності та поширеності хвороб, а також ефективності сучасних профілактичних заходів є важливою складовою державного стратегічного планування медичної галузі.

Повернення в 60-ті?
 Світлана Дудник, завідувач відділу соціально-гігієнічних досліджень формування здоров’я населення та медичної статистики ДУ «Український інститут стратегічних досліджень МОЗ України», кандидат медичних наук
Світлана Дудник, завідувач відділу соціально-гігієнічних досліджень формування здоров’я населення та медичної статистики ДУ «Український інститут стратегічних досліджень МОЗ України», кандидат медичних наукЧим занепокоєний світ
У країнах Європи в першому десятилітті ХХІ ст. відбулися суттєві зрушення в показниках здоров’я населення. З одного боку, є значні досягнення: подовження середньої очікуваної тривалості життя, зменшення смертності від низки причин, скорочення поширеності певних чинників ризику, поліпшення деяких соціально-економічних детермінант. З іншого боку, багато країн зіткнулися з новими викликами та загрозами для громадського здоров’я, пов’язаними з демографічними зсувами, змінами переважаючого типу патології з інфекційної на неінфекційну, посиленням проявів нездорового способу життя, нерівністю в стані здоров’я та його охороні між населенням окремих країн, а також між окремими його прошарками всередині країн.
Одним із головних викликів для громадського здоров’я стала епідемія хронічних неінфекційних захворювань. Світове товариство вважає її серйозною загрозою для розвитку суспільства і проголошує боротьбу з нею першочерговим завданням. Особливої актуальності ця проблема набуває в Україні, де ХНІЗ обумовлюють понад 86% глобального тягаря хвороб.
Протягом останніх п’яти років в Україні спостерігається зменшення рівня первинної захворюваності — на 4,85%. Водночас показник поширеності хвороб у цей період дещо зріс — до 185 462,7 на 100 000 осіб населення. Таким чином, зберігається проблема накопичення хронічної патології серед населення України.
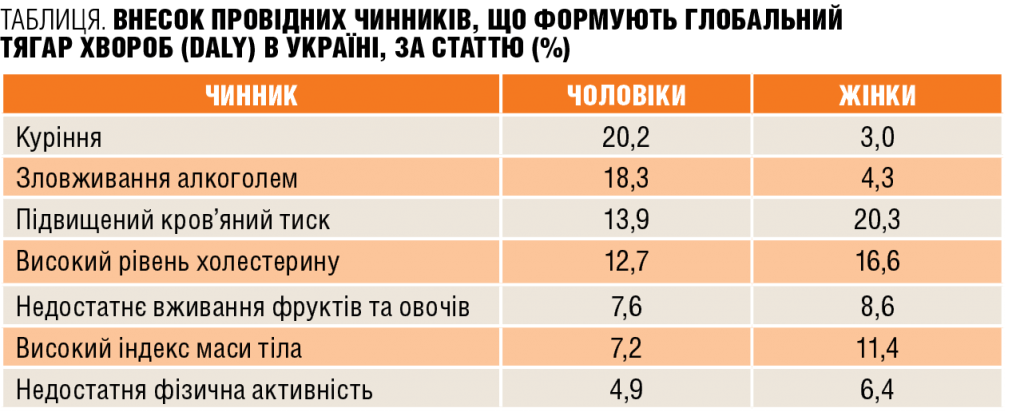
 За даними 2013 року структуру первинної захворюваності в Україні, як і в попередні роки, формують переважно хвороби органів дихання; системи кровообігу; травми, отруєння та деякі інші наслідки дії зовнішніх чинників; хвороби сечостатевої системи; хвороби шкіри та підшкірної клітковини (рис. 1). У динаміці за період 2009-2013 рр. відмічається зменшення первинної захворюваності на розлади психіки та поведінки (на 10,89%), хвороб крові й кровотворних органів та окремих порушень із залученням імунного механізму (на 9,67%), хвороб органів травлення (7,38%), хвороб органів дихання (7,31 %), хвороб системи кровообігу (5,69%), хвороб нервової системи (5,39%), хвороб кістково-м’язової системи та сполучної тканини (на 5,29%), ендокринних хвороб, розладів харчування та порушень обміну речовин (на 4,18%), травм, отруєнь та деяких інших наслідків дії зовнішніх чинників (на 2,37%) і зростання показників на новоутворення (9,50%), хвороби вуха та соскоподібного відростка (2,24%), хвороби ока та його придаткового апарату (на 1,93%).
За даними 2013 року структуру первинної захворюваності в Україні, як і в попередні роки, формують переважно хвороби органів дихання; системи кровообігу; травми, отруєння та деякі інші наслідки дії зовнішніх чинників; хвороби сечостатевої системи; хвороби шкіри та підшкірної клітковини (рис. 1). У динаміці за період 2009-2013 рр. відмічається зменшення первинної захворюваності на розлади психіки та поведінки (на 10,89%), хвороб крові й кровотворних органів та окремих порушень із залученням імунного механізму (на 9,67%), хвороб органів травлення (7,38%), хвороб органів дихання (7,31 %), хвороб системи кровообігу (5,69%), хвороб нервової системи (5,39%), хвороб кістково-м’язової системи та сполучної тканини (на 5,29%), ендокринних хвороб, розладів харчування та порушень обміну речовин (на 4,18%), травм, отруєнь та деяких інших наслідків дії зовнішніх чинників (на 2,37%) і зростання показників на новоутворення (9,50%), хвороби вуха та соскоподібного відростка (2,24%), хвороби ока та його придаткового апарату (на 1,93%).
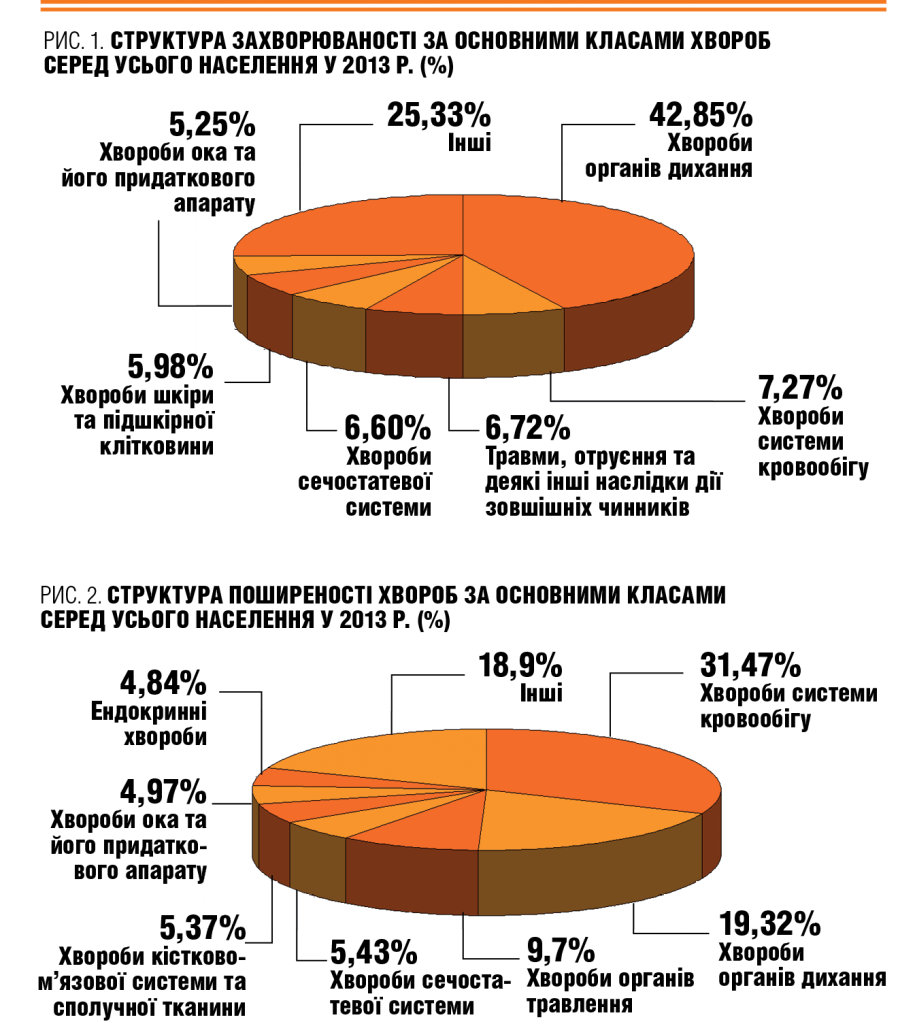
Також у 2013 р. суттєво не змінилася і структура поширеності хвороб серед усього населення країни за більшістю класів порівняно з попередніми роками. Лідируючі позиції в її формуванні належать хворобам системи кровообігу, органів дихання, органів травлення, сечостатевої системи, кістково-м’язової системи та сполучної тканини (рис. 2). Слід зазначити, що за останні п’ять років (2009-2013 рр.), при загальному збільшенні поширеності всіх хвороб серед дорослого населення, в її структурі відмічено зростання за 7-ми класами хвороб (із 16-ти): новоутворення (на 7,9%), ендокринні хвороби, розлади харчування та порушення обміну речовин (14,6%), хвороби ока та його придаткового апарату (0,8%), системи кровообігу (2,6%), органів травлення (1,9%), сечостатевої системи (1,5%), вроджені вади розвитку, деформації та хромосомні аномалії (на 10%).
Коли ризик підвищується
Україні, як і більшості європейських країн, притаманна значна поширеність чинників ризику ХНІЗ, що призводить до поглиблення масштабів цієї епідемії, значних медико-соціальних втрат та економічних збитків. У рейтингу країн ЄР ВООЗ Україна посідає четверте місце за величиною стандартизованих показників смертності населення працездатного віку внаслідок онкологічних хвороб, п’яте — за відповідним показником смертності від хвороб системи кровообігу та споживанням алкоголю на душу населення, дев’яте — за поширеністю куріння серед чоловіків. Водночас за такими показниками здорового способу життя, як рівень фізичної активності, споживання овочів і фруктів на людину в день Україна посідає 32 місце серед європейських країн! Тож не дивно, що в Україні спостерігається стійка тенденція до зростання захворюваності на хвороби системи кровообігу — з 2512,2 випадків на 100 000 осіб населення у 1991 році до 4972,0 у 2013 р., тобто вдвічі, а їх поширеності — утричі, з 19 607,5 до 58 429,0 випадків на 100 000 осіб.
Відомо, що майже 60% загального тягаря хвороб серед населення європейського регіону припадає на сім провідних поведінкових та біологічних чинників ризику: високий кров’яний тиск, тютюн, алкоголь, підвищений рівень холестерину в крові, надмірна маса тіла, недостатнє споживання фруктів і овочів, малорухливий спосіб життя, тому боротьбу з ними визнано одним із пріоритетних завдань європейських систем охорони здоров’я.
Високі рівні захворюваності та смертності від ХНІЗ в Україні обумовлені значними масштабами поширеності зазначених чинників в українській популяції. Приміром цьому слугує глобальний тягар хвороб (DALY), структура якого різниться за часткою провідних чинників, що його формують, залежно від статі (див. табл.).
Наприклад, у чоловіків глобальний тягар хвороб (DALY) на 20,2% формує куріння, 18,3% — зловживання алкоголем, 13,9% — підвищений кров’яний тиск, 12,7% — високий рівень холестерину, 7,6% — недостатнє вживання фруктів та овочів, 7,2% — високий індекс маси тіла, на 4,9% — недостатня фізична активність. У жінок провідними складниками тягаря хвороб є підвищений кров’яний тиск (20,3%), високий рівень холестерину (16,6%), високий індекс маси тіла (11,4%), недостатнє вживання фруктів та овочів (8,6%), недостатня фізична активність (6,4%), алкоголь (4,3%), тютюн (3,0%). Позитивним прикладом того, як можна вплинути на згадані чинники, є антитютюнова кампанія в Україні, внаслідок якої у 2008-2013 рр. кількість курців скоротилася на 20% — до 8,1 млн осіб. Це дало конкретні результати: за даними Держкомстату України, частка опитаних, які повідомили, що мають хронічні серцеві захворювання, зменшилася на 9% за 2013 р. Такий спад міг бути зумовлений звільненням громадських закладів від тютюнового диму, оскільки набагато вищі темпи скорочення захворюваності зафіксовані серед міського населення (12%), ніж серед сільського (3%). Також скоротилася смертність від хвороб органів дихання (у 2013 році від них померло на 539 людей менше, ніж у 2012 р.), на 473 випадки менше смертей від новоутворень. Подібне зменшення захворюваності спостерігалося і в інших країнах, які запроваджували серйозні заходи щодо звільнення громадських і робочих місць від тютюнового диму.
Втім актуальним для українців залишається ще один чинник, що сприяє виникненню хронічної патології, посиленню її хронізації та зростанню рівня смертності. Україна у світовому рейтингу посідає одне з перших місць за показником споживання алкоголю на душу населення (15,6 л), поступаючись лише Молдові, Чехії, Угорщині та Російській Федерації. До речі, у 1991 році цей показник в Україні становив 5,9 л. Особливо непокоїть те, що нині майже 40% українських підлітків регулярно вживають спиртні напої. На жаль, найбільш ефективні стратегії боротьби з алкоголізацією населення, запропоновані ВООЗ, в Україні використовуються лише частково.
Згідно з дослідженнями англійської компанії International Wine & Spirit Research, що займається вивченням світового ринку алкоголю, Україна у 2012 р. посідала 3-тє місце у світі за обсягом спожитої горілки (0,35 млрд л) після РФ (2,0 млрд л горілки) та США (0,6 млрд л). Як наслідок — від причин, пов’язаних з алкоголем, в Україні щорічно помирає понад 40 тис. осіб. Алкоголь спричиняє 30% випадків передчасної смерті українських чоловіків. Лише за 11 місяців 2013 р. від алкогольної кардіопатії померло 4,3 тис. українців, алкогольної хвороби печінки — 2,4 тис., випадкових алкогольних отруєнь — 3,6 тис. Пряма алкогольна смертність становила 11,2 тис. осіб, або 1,9% загальної смертності населення. Протягом року реєструється 8 тис. алкогольних отруєнь, приблизно 4 тис. гострих алкогольних психозів, 34,4 тис. нових випадків хронічного алкоголізму, 8 тис. кардіопатій. На обліку в ЗОЗ знаходяться понад 600 тис. осіб, що страждають на алкогольну залежність.
Хвороби починаються з дитинства
Ожиріння та надмірна маса тіла — ще одна новітня епідемія, яка підкошує здоров’я людства. А витоки метаболічних порушень беруть початок у дитячому віці. Найгірша ситуація щодо ожиріння — у Греції, Португалії, Ірландії та Іспанії. Однак Україні також не варто радіти: у 2012 р. у країні нараховувалося 114,8 тис. дітей віком до 17 років з ожирінням. За даними національних вибірок, надмірну масу тіла мають 29,7% українських жінок та 14,8% чоловіків, ожиріння — 20,4% та 11% відповідно. Значна поширеність вказаних чинників ризику обумовлена нездоровим харчовим раціоном, де переважають вуглеводи, та низькою фізичною активністю — понад 37% чоловіків і 48% жінок ведуть малорухливий спосіб життя. З віком поширеність гіподинамії зростає, та навіть у молодому віці рівень фізичної активності кожного четвертого чоловіка і кожної другої жінки в Україні є недостатнім. А за останні 25 років частота гіподинамії у популяції зросла вдвічі серед чоловіків і в 1,5 рази — серед жінок. За даними спеціальних досліджень, лише 13% українців мають достатній рівень фізичної активності — серед жителів Європи активний спосіб життя ведуть 40-66%. Низькою є фізична активність і в школярів — понад 80% з них здебільшого проводять день у сидячому положенні, а фізичним вправам приділяють менше 20% добового часу.
У дитинстві закладаються і харчові звички людини. Культура харчування чи її відсутність також є впливовим чинником підтримання здоров’я. Зокрема, споживання їжі з високим вмістом солі, жирів, недостатність у харчовому раціоні фруктів та овочів (поряд з іншими чинниками) сприяють розвитку гіперхолестеринемії, поширеність якої серед населення України є досить високою. Впродовж 2000-2010 рр. вона збільшилася на 26,3% і досягла 66,8%. За оцінками вітчизняних фахівців, профілактичних втручань з корекції вказаного чинника ризику потребують 37% чоловіків і 50% жінок. Артеріальна гіпертензія (АГ) залишається провідним чинником розвитку ХНІЗ у нашій країні. За даними ВООЗ, підвищений кров’яний тиск має 53,6% українців, а стандартизований за віком показник поширеності АГ у міській популяції становить 29,6% у чоловіків та 29,3% у жінок, у сільській — 38% і 35% відповідно. У старших вікових групах поширеність АГ досягає 80%. Якщо не вжити ефективних заходів, медико-соціальні втрати та економічні збитки внаслідок гіпертонії зростатимуть.
Викликає занепокоєння і те, що в Україні знижується середній вік споживачів наркотиків (до 14 років). Найпопулярнішими наркотичними засобами залишаються опіоїди кустарного виробництва, канабіноїди, поширений «полінаркотизм». На жаль, реальні масштаби наркотизації населення країни, як і в попередні роки, залишаються невідомими. Хоча кількість осіб з уперше в житті встановленим діагнозом психічних розладів, пов’язаних зі вживанням психоактивних речовин (диспансерна і консультативна група разом), у 2013 році зменшилася на 35,2% порівняно з 2011 роком, а поширеність розладів психіки та поведінки через вживання наркотичних речовин — на 7,2%. Однак слід відзначити, що й мережа наркологічних закладів, насамперед амбулаторних наркологічних кабінетів (і для дорослих, і для підлітків), а також їх ліжкова потужність поступово скорочується.
Всі — за здоровий спосіб життя?
Впровадження здорового способу життя (ЗСЖ) визнано важливою складовою сучасної стратегії протидії ХНІЗ і соціально небезпечним хворобам. Адже, приміром, сукупний вплив виключно поведінкових факторів ризику на розвиток серцево-судинної патології становить від 61% і більше, а на розвиток новоутворень — від 35%. ВООЗ вважає, що формування ЗСЖ є найбільш ефективною стратегією профілактики, оскільки його внесок у зниження смертності становить 50%, хоча ефект від його впровадження очікується через 5-10 років. Досвід багатьох країн засвідчив, що шляхом здійснення профілактичних заходів можна вдвічі (а іноді й більше) знизити рівень смертності протягом 10-20 років.
Тож і в Україні нині усвідомлюють, що вирішення медико-демографічних і соціальних проблем можливе лише через розбудову вітчизняної системи охорони здоров’я і виведення її на якісно новий рівень. Це означає забезпечення населення доступною та ефективною медичною допомогою, оскільки існуючі комплексно-цільові програми (як регіонального так і державного рівня) не надають бажаної медичної, соціальної та економічної ефективності.
Нині в Україні не існує комплексної системи подолання ХНІЗ, а окремі заходи профілактики, включені до численних програм, неспроможні повною мірою виконати це завдання, оскільки діють розрізнено, не завжди спрямовані на дієві «точки впливу» і не враховують регіональної та соціальної диференціації захворюваності. До того ж мають місце медико-організаційні недоліки, недосконалість профілактичних технологій, зменшення ролі профілактичних заходів і переважання лікувального напряму в наданні медичної допомоги. Не кажучи вже про те, що високий рівень смертності населення в Україні і профілактика вже давно вийшли за рамки суто медичної проблеми й потребують міжсекторального підходу.
У більшості країн Європейського регіону в недалекому минулому також не існувало загальнонаціональної політики відносно хронічних захворювань. Більшість систем охорони здоров’я боролися тільки з окремими хворобами чи з окремими чинниками ризику їх виникнення. Підґрунтям для розробки цілісної стратегії та досягнення успіху в боротьбі з ХНІЗ став досвід, накопичений Програмою ВООЗ CINDI «Загальнонаціональна інтегрована профілактика неінфекційних захворювань». Програма передбачала розробку та моніторинг реалізації концепції комплексних підходів до боротьби з основними хронічними захворюваннями, а сама концепція мала бути адаптована до специфічних умов кожної європейської країни та її організаційно-кадрових можливостей. Нині профілактика в Європі чітко інтегрована — це відображається у міжсекторальних діях щодо реалізації всіх напрямків політики охорони здоров’я, включаючи й ті, що стосуються основних детермінант «нездоров’я», які не належать до компетенції медичної галузі.
Міфи, що заважають діяти
Щоб проводити успішну політику профілактики захворювань, важливо позбутися «живучих» міфів, які дезорієнтують і медичних працівників, і все суспільство.
Міф перший. «Хронічні захворювання — це хвороби достатку».
Насправді саме низький соціально-економічний статус людини є сприятливим фактором для кумулятивного впливу чинників ризику хвороб, більшої вразливості до них і меншого доступу до якісної медичної допомоги.
Міф другий. «Хронічні хвороби виникають виключно через відсутність персональної відповідальності людини за власні життя й здоров’я».
Насправді у виникненні ХНІЗ значна частка вини держави, яка зобов’язана дбати про умови життя і праці людини, також має місце екологічний чинник. Діти ж взагалі не захищені від загроз, які виникають внаслідок поведінки та норм життя сім’ї і суспільства.
Міф третій. «Хронічні захворювання — це хвороби похилого віку».
В суспільствах із низьким рівнем достатку такі хвороби вражають значно більший відсоток порівняно молодих людей (більшість із них — працездатного віку).
Міф четвертий. «Глобальний економічний розвиток сприяє поліпшенню всіх медико-санітарних умов».
Незважаючи на те, що збільшення інвестицій в економіку і зростання достатку деяких груп населення допомогли вирішити їм деякі проблеми охорони здоров’я, в цілому економічна глобалізація ускладнила ситуацію з хронічними захворюваннями.
Міф п’ятий. «Позитивні результати боротьби з хронічними захворюваннями проявляються тільки на рівні окремої особи».
Насправді «виграють» не тільки окремі особи, а й суспільство в цілому — передусім в економічному плані і з точки зору благополуччя населення.
Міф шостий. «Індивідуальне лікування в системі охорони здоров’я є правильною стратегією профілактики хронічних захворювань».
Це дійсно сприятливо позначається на персональному здоров’ї осіб із групи ризику, однак ефективна профілактика, розрахована на довгострокову перспективу, крім втручання медико-санітарної служби на індивідуальному рівні, потребує набагато більших зобов’язань і підтримки багатьох секторів.
Міф сьомий. «Хронічні захворювання спричинені генами, а чинники ризику є лише статистичними асоціаціями».
Насправді хронічні захворювання обумовлені не дією генів, а взаємодією чинників ризику і генетичної схильності людини. Вплив зазначених чинників є потужним і їх усунення може бути дієвим засобом профілактики хронічних захворювань.
Хто відповідає за профілактику
Нині в Україні левову частку відповідальності за здійснення профілактики покладено на сімейних лікарів, однак за існуючих умов вони не спроможні в повному обсязі виконати це завдання. Хоча в усьому світі саме сімейна медицина спрямована на збереження здоров’я, профілактику захворювань і популяризацію здорового способу життя. Адже саме сімейний лікар здійснює постійний нагляд за станом здоров’я всієї родини: надає первинну багатопрофільну медичну допомогу; консультує пацієнтів, підбирає оптимальний спосіб лікування та контролює виконання призначених процедур; організовує профілактичні щеплення; займається профілактикою сезонних і спадкових захворювань. Тобто він може комплексно оцінити стан здоров’я пацієнта, знає сімейну історію захворювань, спостерігає пацієнта протягом усього життя, завдяки чому може виявити серйозні захворювання на ранніх стадіях тощо. Тому сімейна медицина є основою кращих систем охорони здоров’я світу. Однак успішність профілактики в цих системах є результатом старань не лише сімейних лікарів. Там діє низка стратегічних документів щодо боротьби з ХНІЗ, скорочення поширеності чинників ризику серед населення, профілактики та ефективного лікування цих хвороб.
Приміром, Планом дій з реалізації Європейської стратегії профілактики і боротьби з неінфекційними захворюваннями на 2012-2016 рр. передбачено максимальну увагу до питань соціальної справедливості, зміцнення систем охорони здоров’я, урахування інтересів здоров’я в усіх стратегіях, підхід, орієнтований на різні етапи життя людини, розширення прав і можливостей громадян, збалансованість популяційного та індивідуального підходів, впровадження інтегрованих програм та принцип участі всього суспільства в їх реалізації. Також визначено 4 пріоритети Програми: інвестування у здоров’я на всіх етапах життя людини і розширення прав та можливостей громадян; боротьба з ХНІЗ; зміцнення орієнтованих на людину систем охорони здоров’я, потенціалу громадської охорони здоров’я; підвищення стійкості місцевих співтовариств і створення середовища підтримки.
Чи можливо зупинити наступ ХНІЗ за українських реалій? Так, але для цього потрібно в національні програми впровадити 3 компоненти: епідемічний нагляд, профілактику й надання медичної допомоги. На практиці це означає комплексний підхід, участь багатьох сторін, епідемічний нагляд і моніторинг, вигідні капіталовкладення, зміцнення системи охорони здоров’я, забезпечення її сталого розвитку, посилення ролі громадянського суспільства і приватного сектора. На національному рівні конкретні заходи передбачають планування дій; створення багатогалузевих механізмів для стратегічного керівництва охороною здоров’я; розробку і тестування механізмів для оцінювання систем охорони здоров’я; вивчення систем стимулювання і оплати; проведення досліджень у сфері розширення прав пацієнтів і перетворення їх в учасників процесу охорони здоров’я; організацію нових інформаційних систем у галузі.