Україна на шляху інтеграції до європейського співтовариства вимушена слідувати взятим на себе зобов’язанням. Тому держава заявила про намір боротися з неінфекційними захворюваннями. Та чи досягнемо бажаних цілей за оголошеним «планом наступу»?

 Світлана ДУДНИК, учений секретар ДУ «Український інститут стратегічних досліджень МОЗ України», кандидат медичних наук
Світлана ДУДНИК, учений секретар ДУ «Український інститут стратегічних досліджень МОЗ України», кандидат медичних наук Від глобальних цілей — до національних рішень
Безперечно, тютюнопаління, низький рівень фізичної активності, зловживання алкоголем і нездорове харчування, які називають поведінковими факторами ризику НІЗ, підвищують загрозу смерті від них. Однак корінь проблеми — набагато глибше. Адже існують ще й соціально-економічні чинники, на які окрема людина не може впливати так само успішно, як на власні шкідливі звички. Тому ВООЗ вказує на важливість цілеспрямованої діяльності щодо скорочення впливу широкого спектра чинників ризику виникнення та розвитку НІЗ. Для цього необов’язково використовувати дороговартісні заходи. Головне — правильно визначити пріоритети в державній політиці та приділити максимум уваги моніторингу тенденцій і змін у цій сфері.
Для зниження негативного впливу НІЗ на окремих людей і суспільство в цілому потрібен комплексний підхід, у реалізації якого мусять брати участь усі сектори (охорони здоров’я, фінансів, транспорту, освіти, сільського господарства, планування тощо). Вони мають спільно працювати над скороченням ризиків, пов’язаних з НІЗ, їх профілактикою та усуненням. При цьому ВООЗ визнає домінантне значення інвестицій в ефективніше ведення НІЗ, яке передбачає виявлення, скринінг і лікування згаданих хвороб, а також надання доступу до паліативної допомоги всім, хто її потребує. Основні, найефективніші, заходи щодо НІЗ можуть здійснюватися на базі первинної медико-санітарної допомоги (з метою їх раннього виявлення та своєчасного лікування). З економічної точки зору така інвестиція є найвигіднішою. Згадані заходи найбільше впливають на досягнення глобальної мети відносного скорочення ризику передчасної смертності від НІЗ (на 25% до 2025 року) і завдань Цілей сталого розвитку (на 1/3 до 2030 року).
Керівники держав — членів ВООЗ і уряди цих країн зобов’язалися вжити рішучих заходів національного рівня, аби впоратися з поставленими завданнями шляхом посилення лікувально-профілактичної роботи.
Задля підтримки держав у їх роботі на національному рівні ВООЗ підготувала Глобальний план дій у галузі профілактики неінфекційних захворювань і боротьби з ними на 2013-2020 рр. Він містить дев’ять глобальних цілей, досягнення яких найбільше впливає на показники смертності від НІЗ і які мають бути реалізовані до 2025 року. Показово, що окрім завдань щодо зменшення шкідливого споживання алкоголю та надмірної кількості солі, боротьби з тютюнопалінням, сприяння підвищенню фізичної активності населення тощо в Плані передбачено гарантовано забезпечити належним лікуванням та консультуванням понад 50% людей, у яких є відповідні показання до профілактики інфарктів та інсультів. Також План вимагає адекватного рівня оснащення (на 80%) як приватних, так і державних закладів охорони здоров’я доступними базовими технологіями й основними лікарськими засобами, необхідними для лікування НІЗ.
Дуже важливо, що згаданий документ передбачає обов’язковий моніторинг реалізації наміченого. Глобальна система моніторингу включає 25 показників і згадані вже глобальні цілі (із конкретними орієнтирами, котрих потрібно досягнути), які визначають загальний напрямок роботи, а сам план дій є своєрідною дорожньою картою їх втілення.
Попереду — нелегкий шлях
Дещо пізніше, у вересні 2016 року, Європейський регіональний комітет ВООЗ розробив додатковий План дій з профілактики та боротьби з неінфекційними захворюваннями в Європейському регіоні ВООЗ, який передбачає наступні завдання:
- в усіх секторах вживати комплексні заходи щодо зменшення впливу чинників ризику НІЗ та їх глибинних детермінант;
- зміцнювати системи охорони здоров’я з метою вдосконалення профілактики та боротьби з НІЗ;
- проводити політику, спрямовану на усунення нерівності щодо здоров’я;
- удосконалювати популяційні програми зміцнення здоров’я і профілактики хвороб;
- максимально охопити населення послугами ефективного лікування та догляду.
При цьому пріоритетними напрямками політики визначено стратегічне керівництво, епіднагляд, моніторинг і наукові дослідження у цій сфері, профілактику й зміцнення здоров’я населення, вдосконалення системи охорони здоров’я. Пріоритетними заходами на популяційному рівні названо підтримку споживчого вибору на користь здоров’я шляхом застосування фінансових і ринкових механізмів, зміну рецептури харчових продуктів (щодо солі, жирів і цукру), сприяння фізично активному способу життя та пересуванню населення, забезпечення чистого повітря.
На індивідуальному рівні також розставлено акценти державного втручання: оцінка та скорочення кардіометаболічного ризику, раннє виявлення та лікування хворих, вакцинація і боротьба з поширеними інфекційними хворобами тощо.
Та головне — у згаданому Плані дій прописані стратегічні для систем охорони здоров’я напрямки, передусім щодо їх належного державного фінансування.
Орієнтовані на потреби людей системи охорони здоров’я вирізняються наданням високоякісних комплексних і скоординованих послуг із дотриманням принципу соціальної справедливості, а також залученням громадян до участі у прийнятті рішень на правах партнерів.
Рівень очікувань сучасних пацієнтів невпинно зростає, вони вимагають, аби послуги їм надавалися у зручному форматі й з урахуванням їх особистих цінностей. Додаткові труднощі пов’язані зі старінням населення країн Європи та розвитком коморбідних станів у хворих із хронічною патологією. У зв’язку із цим необхідно вживати заходів щодо подальшої інтеграції медичного та соціального обслуговування населення. Особливу увагу проблемі поєднаних станів і пошуку відповідних моделей надання допомоги приділяє програма «Спільні дії щодо хронічних хвороб, здорового старіння і турботи про здоров’я на всіх етапах життєвого шляху», яка фінансується з коштів бюджету ЄС. Експерти прогнозують, що в багатьох країнах провідними факторами зниження смертності зрештою стануть втручання на популяційному рівні та підвищення якості медико-санітарної допомоги. Така система потребує створення певних структур для комплексного надання послуг охорони здоров’я, а також забезпечення умов для посилення їх ефективності. Це автоматично передбачає розширення функцій системи охорони здоров’я і підвищення рівня грамотності населення в питаннях здоров’я, розробки нових підходів до навчання й розподілу кадрових ресурсів галузі й управління ними, ефективнішої політики управління у сфері лікарських засобів і належного їх застосування, впровадження доступних і якісних технологій, зміцнення потенціалу й послуг громадського здоров’я.
Між обіцянками й реаліями — прірва?
 Розпорядженням Кабінету Міністрів України від 26.07.2018 р. №530-р було затверджено Національний план заходів щодо неінфекційних захворювань для досягнення глобальних цілей сталого розвитку (далі — Національний план). Безперечно, це вкрай необхідний і важливий крок держави, однак, як то кажуть, обіцяти ще не означає виконати (мати на це бажання і забезпечити план необхідними умовами його реалізації). Зокрема, насторожує рекомендація згаданого розпорядження «взяти до відома» те, що виконання плану заходів фінансують центральні й місцеві органи виконавчої влади за рахунок та в межах видатків, передбачених у державному і місцевих бюджетах на відповідний рік, а також інших джерел, не заборонених законодавством. Тобто виходить, що спеціального фінансування Національного плану не передбачено, принаймні, у нинішньому році, бюджет якого вже затверджено, додаткових витрат також не обіцяють. Та й найближчим часом такої щедрості очікувати не варто, адже всім відомо, з якими потугами «вибивають» з бюджету кошти на охорону здоров’я.
Розпорядженням Кабінету Міністрів України від 26.07.2018 р. №530-р було затверджено Національний план заходів щодо неінфекційних захворювань для досягнення глобальних цілей сталого розвитку (далі — Національний план). Безперечно, це вкрай необхідний і важливий крок держави, однак, як то кажуть, обіцяти ще не означає виконати (мати на це бажання і забезпечити план необхідними умовами його реалізації). Зокрема, насторожує рекомендація згаданого розпорядження «взяти до відома» те, що виконання плану заходів фінансують центральні й місцеві органи виконавчої влади за рахунок та в межах видатків, передбачених у державному і місцевих бюджетах на відповідний рік, а також інших джерел, не заборонених законодавством. Тобто виходить, що спеціального фінансування Національного плану не передбачено, принаймні, у нинішньому році, бюджет якого вже затверджено, додаткових витрат також не обіцяють. Та й найближчим часом такої щедрості очікувати не варто, адже всім відомо, з якими потугами «вибивають» з бюджету кошти на охорону здоров’я.
Виникає питання: де ж брати кошти на виконання мультисекторного плану, якщо «за рахунок та в межах видатків, передбачених у державному та місцевих бюджетах на відповідний рік» їх немає? Адже саме гарантовані державою джерела та чітко прописані механізми фінансування є запорукою успіху в досягненні будь-яких цілей. Інакше ми ризикуємо отримати чергову фікцію… Щодо «інших джерел, не заборонених законодавством», — це нестійка «опора», котра не забезпечує стабільних гарантій фінансування (зокрема, пропонується залучати й міжнародні джерела інформаційної, технічної та фінансової допомоги).
Крім того, така установка має неоднозначний підтекст, який у майбутньому може обумовити корупційні ризики. Хоча розробники плану під час його попереднього розгляду вказали: цей документ є таким, що не містить правил і процедур, які можуть нести ризики вчинення корупційних правопорушень, тож не потребує проведення громадської антикорупційної експертизи (?).
До того ж держава в такий спосіб забезпечила собі «алібі» для пояснення небажання (чи неспроможності) гарантовано фінансувати план, мовляв, є ж і інші джерела — користуйтеся! Відтак і відповідальність за Національний план буде перекладено з державного рівня на регіональні. До того ж у розділі плану, який стосується медичної допомоги, прописана «солідарна система оплати». Тож пацієнтам треба молитися, аби відомий принцип «порятунку потопаючих» не було затверджено на офіційному рівні.
У зв’язку із цим хочу нагадати, що ВООЗ у своїх висновках щодо Глобального плану дій відносно НІЗ чітко наголошує: державам, які хочуть досягнути реальних результатів, необхідно переходити від політичних зобов’язань (а в Україні це відбувається на кожному кроці й уже стало традицією) до практичної роботи шляхом пріоритизації високоефективних і доступних за вартістю заходів.
Адже всім зрозуміло, що головною перешкодою на шляху профілактики і боротьби з НІЗ є не обмежена кількість пунктів відповідного плану чи й конкретних заходів, а відсутність політичної волі і підґрунтя для їх виконання. Оскільки високі показники смертності та захворюваності населення, особливо в країнах із низьким і середнім рівнями доходів, відображають недостатність інвестицій у реалізацію відповідних заходів, фінансові гарантії мали б стали «твердинею» Національного плану. До того ж для підвищення результативності роботи з його виконання необхідно витрачати ресурси стратегічно, тобто шляхом пріоритизації високоефективних і доступних за вартістю заходів («кращі покупки»). ВООЗ зауважує, що інвестиції в системи охорони здоров’я мають принципове значення для поліпшення таких результатів.
Аналіз систем охорони здоров’я світу свідчить, що саме прогалини в ключових елементах їх діяльності ускладнюють рівне надання послуг охорони здоров’я хворим із НІЗ. Зміцнення ж систем охорони здоров’я, у тому числі таких аспектів, як фінансування, управління, медичні кадри, медико-санітарна інформація, медичні товари та технології й надання медико-санітарної допомоги, має відбуватися на пріоритетній основі — у рамках активізації роботи з профілактики НІЗ і боротьби з ними.
Чи ж врахували це розробники українського варіанта Національного плану, де питання фінансування представлено лише в загальних рисах, розмито і без жодних гарантій? Не зрозуміло, за чий конкретно рахунок виконуватимуться прописані в ньому заходи, у яких співвідношеннях поділяється така відповідальність між озвученими «джерелами», та й узагалі — скільки «коштують» перелічені заходи? Адже це має бути чітко відображено в цифрах під час «закладки» бюджетів різних рівнів!
Ось приклад, як вирішують ці питання інші держави. За даними 2014 року країни Європейського регіону так фінансували заходи боротьби з НІЗ: з національного бюджету — 98% (на 8% більше порівняно з 2010 роком), коштів медичного страхування — 71% (на 10% більше порівняно з 2010-м), з надходжень від міжнародних донорів — 47% та за рахунок цільових податків на алкоголь, тютюн тощо — 37%.
Виникають й інші питання щодо виконання завдань Національного плану, більшість яких сумлінно переписані з міжнародних документів. Однак складається враження, що його розробники не дуже переймалися тим, чи дійсно це працюватиме в умовах нашої країни, де повно проблем, непритаманних іншим, особливо розвиненим державам. Чи, можливо, у плані не прописано ані чітких механізмів реалізації наміченого, ані конкретики щодо взаємодії відповідальних за це інституцій, їх підпорядкування тощо?
У перспективі — тупцювання на місці
Викликають подив і терміни виконання прописаних завдань. Зокрема, для організації й координації виконання плану та міжсекторальної взаємодії передбачається створення координаційної мідвідомчої ради із визначенням її завдань і повноважень, а також регіональних робочих груп — усе це планується зробити протягом другого півріччя 2018 року! Тобто до того часу затверджений план просто буде стосом паперу і не діятиме?
Також у Плані вказано, що визначення індикаторів системи моніторингу й оцінки ефективності його виконання триватиме впродовж 2018-2019 років. Тобто ще плюс півтора роки «зависання»? У переліку заходів з втілення наступного завдання (міжсекторальна взаємодія щодо підвищення рівня поінформованості й обізнаності населення з питань профілактики НІЗ) — дуже багато напрямків. Так і має бути, але до всього потрібно прописати ще й сам механізм їх впровадження та власне взаємодії відповідальних секторів. А цього немає.
Ще одне важливе завдання — вдосконалення законодавства з питань охорони здоров’я (йдеться про розробку плану фіскальних заходів, заборони реклами тютюнових виробів, алкоголю, «нездорових» продуктів харчування; розробку та затвердження стандартів і нормативно-правових актів, гармонізованих зі стратегічними документами ЄС та ООН, з метою зниження несприятливих факторів навколишнього середовища; санітарно-гігієнічних регламентів і нормативно-правових актів щодо навчального навантаження дітей тощо). Термін виконання майже половини цих заходів досить оригінальний — «постійно». Тобто можна читати як «коли захочемо» або й «ніколи»? З такими термінами виконання можна змінювати законодавство аж до 2030 року, коли всі країни — члени ВООЗ відзвітують про досягнення конкретних результатів і намічених глобальних цілей щодо подолання НІЗ. Бо навіть на створення «гарячої лінії» з надання допомоги бажаючим кинути палити (це вже стосується іншого завдання) у Національному плані відведено… аж 2 роки! Натомість заборона реклами алкогольних виробів згідно з Планом проводитиметься «постійно». А чому б не покінчити з цим раз і назавжди, у чітко зазначені терміни? Так само підвищення податків на алкоголь, посилення відповідальності за керування у стані алкогольного-наркотичного-токсичного сп’яніння розтягнуто на 2018-2020 роки, хоча для таких елементарних речей достатньо лише політичної волі. Натомість підтримка та пропагування здорового харчування чомусь обмежена нетривалим періодом (2018-2020 роки), хоча саме тут був би доречним термін виконання «постійно».
У плані нічого не сказано про те, як саме проводитиметься «профілактика несприятливого впливу факторів навколишнього природного середовища на здоров’я населення у вигляді сприяння дослідженню негативного впливу змін клімату на здоров’я населення». Чи це просто цитата з чергового міжнародного документа заради відповідності його змісту? Тобто заходи є, а механізмів їх імплементації немає.
Зате українцям обіцяно «постійно» оптимізувати управління та забезпечення надання медичної допомоги (увага!) «через упровадження принципу солідарності в покритті витрат на медичну допомогу», а також забезпечення рівного доступу та якості надання медичної допомоги, у тому числі й шляхом покращення кадрового забезпечення галузі, підвищення кваліфікації медпрацівників, раціонального використання наявних фінансових ресурсів і ще багато чого. Більшість завдань виглядають як рекламні гасла. Бо в такому важливому документі немає відповіді на основні питання. Наприклад, які умови буде забезпечено для того ж «покращення кадрового потенціалу галузі»? Як швидко планується вирішити ці проблеми (по кожному пункту, бо план дуже пухкий)?
Загальні ж формулювання доречні під час розробки стратегічного документа, наприклад, на рівні ВООЗ. А коли держава приймає на їх основі план дій, він має бути конкретнішим. Або ж «під нього» заздалегідь приймають низку нормативно-правових актів, водночас розробляють механізми для впровадження тих чи інших заходів, особливо, якщо вони нові. Не можна половину терміну дії плану, протягом якого вже має тривати боротьба з НІЗ, відводити лише на розробку згаданого механізму, потім складати перелік відповідальних тощо. За такого «планування» система ще довго не запрацює. Не кажу вже про ефективний моніторинг, індикатори якого також потрібно розробляти або запозичувати й адаптувати під національні умови, а потім, за даними моніторингу, ще регулювати процес.
Виходить, що половину терміну виконання плану триватиме в кращому разі «розминка», у гіршому (а такий варіант вірогідніший з огляду на нинішні економічні умови) — тупцювання на місці. Лише один приклад: проведення моніторингу споживання тютюнових виробів і алкогольних напоїв у Національному плані передбачено розпочати тільки з 2020 року, стану харчування населення та рівня фізичної активності — з 2022 року!
Часу на роздуми немає!
Чи ж маємо право зволікати, з огляду на значний тягар НІЗ, які спричиняють високий рівень захворюваності та смертності українців, особливо працездатного віку? Так, згідно з даними ВООЗ щодо частки смертей внаслідок НІЗ у різних країнах Україна перебуває практично в тому самому діапазоні, що й інші держави Європи, однак вірогідність смерті від 4 основних НІЗ у віці від 30 до 70 років в українців набагато вища (28%), тоді як в Ізраїлі та Швейцарії цей показник становить 9%, Італії — 10%, Іспанії, Франції, Фінляндії — 11%, Бельгії, Німеччині, Данії, Нідерландах — 12%, Чехії — 17%, Естонії —18%, Словаччині — 19%, Білорусі — 20%, хіба що в Росії — 30%.
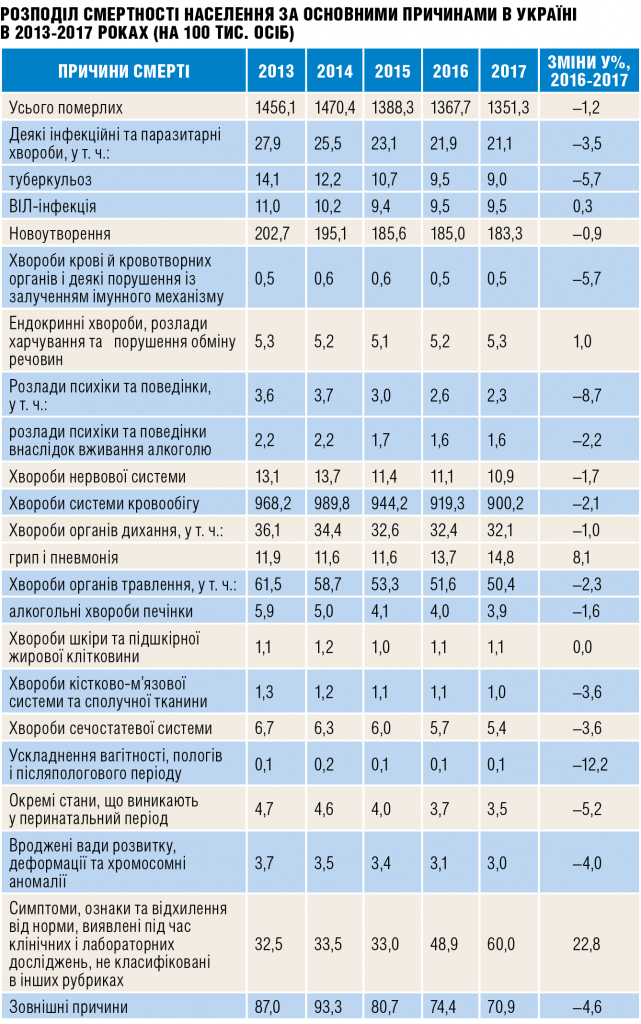
За даними Державної служби статистики України, Центру медичної статистики МОЗ України, щороку смертність від НІЗ становить у середньому 86%. У нашій державі зареєстровано одні з найвищих у Європі показники смертності внаслідок серцево-судинних хвороб (900,2 на 100 тис. населення) та їх поширеності (52 923,6 на 100 тис.), хвороб органів дихання (34 490,6 на 100 тис., за первинної захворюваності — 28 378,3 на 100 тис.) тощо.
Для успішної боротьби з НІЗ крім наявності Плану треба правильно розставити акценти, визначити чіткі цілі, критерії вимірювання результатів, розробити конкретні кроки впровадження політики щодо їх профілактики та лікування — більшість із цього потрібно робити одразу ж після прийняття Національного плану. Наразі ж практично не визначені ресурсна, нормативна, методична база та механізми забезпечення й імплементації плану. Більше того, не прописані конкретні функції учасників процесу, їх підпорядкованість, процедура моніторингу. А передбачене Національним планом звітування МОЗ перед Урядом (раз на рік) — це аж ніяк не моніторинг. До того ж не зрозуміло, як впроваджувати намічене на тлі проведення реформ галузі, реорганізацій закладів, зміни системи на всіх рівнях. Відповідальних у такому хаосі потім не знайдеш, а от списувати поразки буде на що (чи на кого).
Переважну частину заходів і механізмів, котрі мають забезпечити успішність реалізації згаданого плану, слід підготувати заздалегідь. Принаймні, потрібно було створити ефективні механізми міжсекторальної координації, міжвідомчі групи, зокрема з представників різних міністерств (охорони здоров’я, сільського господарства, освіти, фінансів, планування, соціального забезпечення, торгівлі і транспорту), залучити до співпраці приватний бізнес (не пов’язаний з виробництвом шкідливої продукції) та громадськість, встановити стандартизовані національні цілі й показники (відповідно до узгоджених на міжнародному рівні механізмів моніторингу), вивчити наявний потенціал галузі.
Національна система охорони здоров’я має виконувати важливу й відповідальну роль — лікування НІЗ, тому потрібно було подумати над тим, як посилити її можливості (зокрема, первинної ланки) для забезпечення медико-санітарних потреб людей з НІЗ.
Національний план дій щодо боротьби з НІЗ має стати складовою широкого планування діяльності системи охорони здоров’я, котра зобов’язана надавати послуги з раннього виявлення та лікування осіб, які належать до груп високого ризику розвитку провідних НІЗ. Політика фінансування охорони здоров’я має бути спрямована на забезпечення загального охоплення населення такими послугами, а також доступу до ефективних ліків і технологій. Крім того, необхідно забезпечити спеціальну підготовку медичних працівників (з питань боротьби з НІЗ та їх профілактики) на всіх рівнях.











